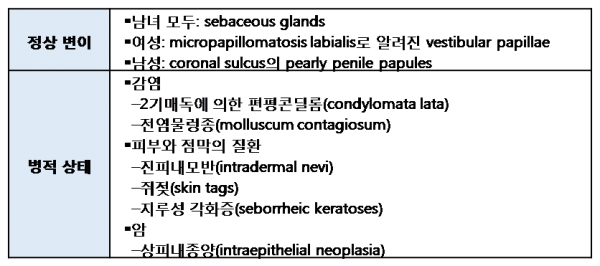첨규콘딜롬
둘러보기로 이동
검색으로 이동
서론
병인
- 인간유두종바이러스 (human papillomavirus, HPV) 감염에 의해 일어나는 양성 항문생식기사마귀 (warts)
- 90% 이상 대부분 HPV 6형 또는 11형과 관련있다.[1]
- 눈에 보이는 사마귀를 가진 환자들은 발암성 고위험 HPV 16형, 18형과 동시에 감염되었을 수 있으며, 이들은 상피내암(intraepithelial neoplasia, IN)과 항문생식기암과 연관된 무증상 병변을 일으킬 수 있다.[1][2][3]
역학
일반적 특성
- HPV는 가장 흔한 성매개감염 중 하나이다.[5]
- 바깥으로 자라는 사마귀의 잠복기는 1-8개월이다.
- 성인 인구의 70%는 일생 동안 적어도 한번의 생식기 HPV 감염을 경험한다.[6]
- HPV 감염은 청소년기와 젊은 성인에서 자주 일어나지만, 모든 연령의 남녀에 영향을 줄 수 있다.
- 바깥으로 자라는 사마귀로 발현되는 비발암성(non-oncogenic) 혹은 저위험성 HPV는 암 발생 위험도가 낮다.
- 13가지 고위험 HPV 아형들은 항문암과 음경암과 마찬가지로 자궁경부암의 원인이 된다.[9]
- HPV의 고위험성 유전자형(genotype) 획득 후 자궁경부암의 진단까지의 평균 시간은 20년이 걸린다.[10]
- 다발성 형의 HPV 동시 감염은 HPV를 가진 여성의 5-30%에서 보고되고 있다.[13]
- 증상이 있는 주산기 전염은 드물지만 대부분 임상적으로 2년 이내에 나타난다. 일단 발생하면 신생아의 항문생식기와 성대 병변과 관련이 있다.[14]
국내
- 우리나라에서는 감염병의 예방 및 관리에 관한 법률에 따라 지정감염병에 속하며, 표본감시체계에 의해 전국 보건소 및 300여개 표본의료기관을 중심으로 발생현황을 파악하고 있는 성매개감염병이다. 표본감시의료기관의 의료인은 신고의 의무가 있다.
- - 신고범위: 감염병환자, 의사환자 (임상적 특징 및 역학적 연관성을 고려하여 감염이 의심되나 검사방법에 의하여 해당 병원체 감염이 확인되지 아니한 자)
- - 신고시기: 7일 이내
- 대학생을 대상으로 한 연구에서는 남자 8.7%, 여자 15.2%의 HPV 유병율을 보였다.[16]
- 첨규 콘딜롬에 대한 유병율은 보고된 자료가 거의 없으나 2009년 국내 비뇨기과와 산부인과 내원환자를 대상으로 한 역학조사에서 첨규콘딜롬의 유병률은 0.37%(남자 0.77%, 여자 0.19%)였다.[19]
- 한국 남성의 음경의 침윤성 편평세포암 조직에서 HPV DNA가 50%에서 검출되고 모두가 HPV DNA 16형 이었다는 보고가 있다.[20]
국외
- 최근 미국의 HPV 유병율은 26.8%로 보고되고 있고 연령층으로는 20-24세에서 44.8%로 가장 높은 유병율이 관찰되었다.[21]
- 전세계적으로 첨규콘딜롬의 매년 발생율은 20-24세에서 1.2%로 알려져 있다.[22]
- 임상적으로 확인되는 저위험성 HPV의 외부 생식기 사마귀는 미국 인구의 성생활이 활발한 성인 (15-49세)의 1% 이내이다.[23]
예방
- 콘돔이 HPV의 성매개전염을 확실하게 예방하지는 못할지라도 생식기사마귀와 자궁경부이형성증 (cervical dysplasia), 침윤성 자궁경부암 (invasive cervical cancer)의 일부 공동 위험인자들은 막을 수 있다.[24] 게다가 콘돔은 세균성 성매개감염의 전염을 효과적으로 예방한다.
- HPV 감염환자와 위험감소에 대해 다음내용을 상담하여야 한다:
- - HPV 유전자형들과 가능한 증상들을 포함한 질병의 자연경과.
- - 재발 가능성.
- - 성매개 전염의 가능성.
- HPV 감염의 역학에서 일관되게 나타나는 유일한 위험인자는 평생 동안의 성 파트너의 수이다. 그밖에 자궁경부암에서 추정되는 공동 위험인자는 다음과 같다.
- - 담배흡연과 간접흡연
- - 경구피임제의 장기간 사용 (5년 이상)
- - 다빈도 임신
- - 다른 성매개감염 (예를 들어 클라미디아감염증, HSV-2, HIV).
- - 불충분한 식사
- - 면역억제상태 (예를 들어 HIV/AIDS, 장기 이식과 면역억제제 치료).
- - 다수의 성 파트너들, 어린 나이의 성경험과 HPV 감염된 상대와의 성관계
- - 유전적 감수성: p53과 같은 세포조절 유전자들의 다형태성 (polymorphisms)
국내 HPV 예방백신
- 우리나라에서 사용이 허가된 여러 HPV 백신이있다. HPV 16형및 18형감염을예방하는2가백신(서바릭스®), 6, 11, 16 및 18형감염을 예방하는 4가백신(가다실®), 그리고6, 11, 16 및 18형에 31, 33 , 45, 52 및 58형이 추가된 9가 백신(가다실®9)이다. 2가및4가백신은모든 자궁경부암의 66 %를차지하는 HPV16 및 18형에대한예방을제공한다.2016년 새롭게 허가된 9가백신은16 및 18형 이외로 자궁경부암의 15%를차지하는 5개의추가유형을예방한다. 또한 4가 및 9가 백신은생식기사마귀의 90%의원인이되는 6 및 11형을 예방한다.[25](근거수준 1)
- HPV 백신은 첫 성경험 이전에 접종하는게 가장 효과적이다. 하지만 성경험 이후에도 백신 접종으로 얻을 수 있는 HPV 예방효과가 충분히 존재하므로, 성경험에 유무에 관계없이 접종이 권장된다.[25]임신부에서는 HPV 백신 접종이 권장되지 않는다.
- HPV 백신은 HPV 감염을 치료하는 것은 아니며, 향후 일어날 수 있는 새로운 감염을 예방하는 것이다. 항문생식기 사마귀의 병력, Pap/HPV 검사 이상소견, 항문생식기의 전구암 병력이 있더라도 HPV 백신의 효과를 기대할 수 있으므로 접종이 권장된다.[25]
A 11-12세 여아에서 자궁경부암 예방을 위해 HPV 백신 접종이 권장된다. 백신 접종시기는 9세부터 가능하다. A 9-12세의 접종시기를 놓치거나 접종을 종료하지 못한 여아나 여성은 13-26세에 HPV 백신 접종이 권장된다. A 성경험 유무에 관계없이 HPV 백신 접종이 권장된다. A HPV 감염 병력에 관계없이HPV 백신 접종이 권장된다.
- HPV 백신은 여성 뿐만 아니라 남성에서도 권장되며, 이전의 HPV 감염 병력에 상관없이 백신의 효과를 기대할 수 있다.[26]
A 남성에서는 4가 또는 9가 HPV 백신 접종이 권장된다. 백신 접종시기는 9세부터 가능하며, 11-12세 접종이 권장된다. A 9-12세의접종시기를 놓치거나 접종을 종료하지 못한 청소년이나 남성은 13-26세에 4가 또는 9가 HPV 백신 접종이 권장된다. A 27세 이상의 남성이라도 동성애 등의 HPV 감염 위험인자를 가지는 경우에는4가 또는 9가 HPV 백신 접종이 권장된다.
임상소견
- 대부분의 첨규콘딜롬은 자각증상이 없고 무증상이다.
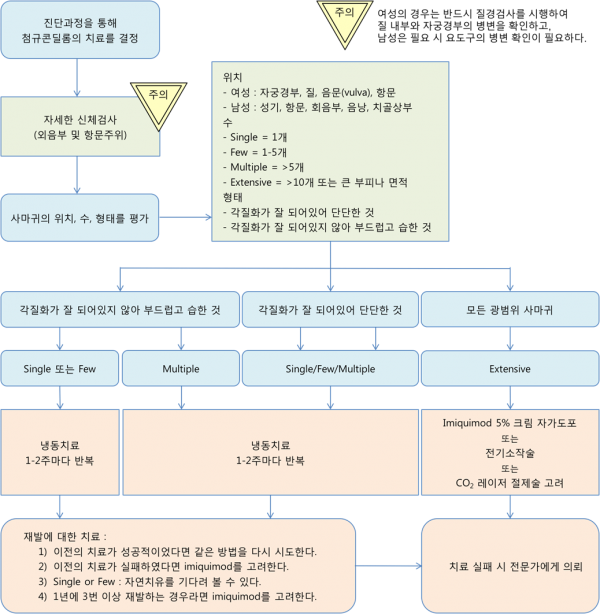
- 신체검사에서 첨규콘딜롬의 위치, 수 그리고 형태를 평가한다.
- 위치
- - 여성: 자궁경부, 질, 음문(vulva), 항문
- - 남성: 성기, 항문, 회음부, 음낭, 치골상부
- 수
- - Single = 1개
- - Few = 1-5개
- - Multiple = > 5개
- - Extensive = > 10개 또는 큰 부피나 면적
- 형태
- - 습한 피부/점막의 부드러운 증식형 (hyperplastic)
- - 건조한 피부의 각질화된 고착형 (sessile keratotic)
- - 광범위성 (extensive)
다발성 발생
- 단일성으로 나타날 수 있으나 대부분 다발성으로 나타난다. (1-10mm 직경으로 5-15개의 병변)
- 첨규콘딜롬은 면역억제환자와 당뇨 환자에서 큰 판상으로 합쳐지기도 한다.
- 남성에서 첨규콘딜롬의 가장 흔한 위치는 음경 혹은 항문이다.
- 포경수술 안한 남성에서는 음경포피 공간 (음경귀두, 관상구, 주름띠, 포피의 안쪽 면)이 가장 흔하고 포경한 남성에서는 음경몸통에서 흔하다.[27] 또한 음낭, 사타구니, 회음부와 항문 주위에도 발생할 수 있다.
- 여성에서 첨규콘딜롬의 가장 흔한 위치는 자궁경부, 질, 외음부 혹은 항문이다. 특히 음순소대, 소음순, 대음순, 음핵, 요도구, 회음부, 항문 주위, 전정, 질구, 처녀막, 질과 외자궁경부에 흔하다.[2][3][28]
- 항문사마귀는 dentate line 근위부에서는 거의 발견되지 않는다. 항문내 사마귀는 항문성교시 흔하지만[30], 항문성교가 없더라도 발생할 수 있다.
Multiform 형태
- 색깔은 비각질화 사마귀는 핑크 혹은 붉은색을, 과각질화 부위는 회백색, 착색 부위는 쟃빛회색에서 흑갈색까지 다양하다. 콘딜롬은 비착색성 경향을 가지나 착색되었다면 착색피부 (대음순, 음경 몸통, 치골부위, 사타구니, 회음부와 항문)에서 대부분 볼 수 있다.
- 자연 경과는 사마귀의 크기와 숫자에 따라 차이가 심하지만 마지막에는 대부분 사라진다.
- 임신과 함께 사마귀의 크기와 숫자가 증가할 수 있다.
- 대부분의 외부생식기사마귀들은 저위험성 HPV 감염에 의해 발생한다.
분류
- 첨규콘딜롬 (condylomata acuminate)
- - 전형적인 외부 생식기 사마귀로 항문생식기의 피부 혹은 점액질의 막에서 구진성으로 성장하여 바깥으로 자라는 양치잎 모양 혹은 꽃양배추(cauliflower) 모양으로 나타난다. 그들은 자주 다발성, 비대칭성과 다형성(polymorphic)이며 때로 출혈, 가려움증, 국소 분비물의 원인이 된다.
- 상피내신생물 (intraepithelial neoplasia): bowen양구진증 (bowenoid papulosis)과 Bowen씨병 (Bowen’s disease)
- - 외부 생식기 사마귀의 흔하지 않은 소견으로 주로 HPV 16형인 암유발성 고위험 HPV와 연관된 병변이다. 이 두 병변은 임상적 근거로 구분되며, 이중 환자의 나이가 가장 중요하다. Bowen양 구진증은 25-35세에 나타나고 Bowen씨 병은 40-50세 혹은 그 이후에 나타난다. Bowen양 구진증은 구진(papular) 혹은반상(macular)병변으로 부드러운 비단과 같은 표면을 가진다. 색깔은 점막은 갈색 혹은 적색, 회백색이며 피부는 잿빛 회색에서 흑갈색을 띤다.[31][32]
- ‘Giant condyloma’ (Buschke-Lowenstein tumor)
- - HPV 6과 11과 연관된 외부 생식기 사마귀의 매우 드문 변형으로 피부구조 아래로 활발하게 자라 내려가는 특성을 가지고 있다. 양성 콘딜롬 영역이 비정형 상피세포 혹은 분화된 편평세포암 병소와 혼재하는 복잡한 조직소견을 보인다. Buschke-Lowenstein tumor를 진단하기 위해서는 종종 다발성 외과적 생검, CT 혹은 MRI가 필요하다.[33]
임상사진
핵심 권장사항
검사
D 항문생식기사마귀를 가진 모든 여성들에 대해 질경검사가 권장된다. D 항문사마귀를 가진 모든 환자에서 항문경검사는 권장된다. D 비전형적인 사마귀는 감별진단을 위해 생검이 권장된다.
치료
A 첨규콘딜롬에서 imiquimod 5% 크림의 자가도포요법은 재발률을 낮춘다. A 첨규콘딜롬에서 podofilox/podophyllotoxin 등은 임신부에서 금기이다.. A 병의원에서의 치료방법으로는 냉동 치료, podophyllin 10-25%, Bi- or trichloracetic acid (BCA or TCA) 80-90% 등이 1차 치료로 권장된다. D 광범위한 생식기, 회음부 혹은 항문사마귀에는 전기소작술, CO2 레이저소작술, 수술적 제거 등이 권장된다. D 외부 항문생식기 피부의 무증상 병변에 대한 특수치료는 추천되거나 필요하지 않다.
예방 및 추적관찰
A 11-12세 여아에서 자궁경부암 예방을 위해 HPV 백신 접종이 권장된다. 백신 접종시기는 9세부터 가능하다. A 9-12세의 접종시기를 놓치거나 접종을 종료하지 못한 여아나 여성은 13-26세에 HPV 백신 접종이 권장된다. A 남성에서는 4가 또는 9가 HPV 백신 접종이 권장된다. 백신 접종시기는 9세부터 가능하며, 11-12세 접종이 권장된다. A 9-12세의접종시기를 놓치거나 접종을 종료하지 못한 청소년이나 남성은 13-26세에 4가 또는 9가 HPV 백신 접종이 권장된다. D 첨규콘딜롬은 첫 3개월에 가장 자주 재발이 일어나므로 이 기간 추적관찰이 권장된다.
진단
검체 수집과 검사실 검사에 의한 진단
- 검사의 목적은 적절한 진단과 치료를 위하며 성심리의 후유증을 최소하 하기 위함이다. 질병을 치료하여 HPV의 전염의 위험성을 줄일 수 있다. 동반하는 다른 성매개감염에 대한 검사도 함께 필요하다. 치료전에 단발성 혹은 다발성 병변의 위치와 범위를 기록하는 것은 이후에 원래 병변의 제거와 새 병변의 발생을 조사할 수 있게 한다.
- 남녀 모두에서 강한 조명으로 항문을 포함한 외부생식기의 꼼꼼한 확인을 시행한다. 작은 병변에 대해서는 확대경을 사용하도록 한다.
- 외음부상피내암 (vulval intraepithelial neoplasia (VIN)) 환자의 삼분의 일 정도는 자궁상피내암 (CIN) 혹은 질상피내암 (VAIN)과 연관이 있다.[34][35]
따라서 항문생식기사마귀를 가진 모든 여성들에 대해서는 질경검사로 질 혹은 자궁 사마귀가 같이 있는지 확인하여야 한다. 외음부사마귀와는 달리 자궁 마귀는 치료할때마다 질경검사를 통한 생검으로 조직검사는 필수적이다.
D 항문생식기사마귀를 가진 모든 여성들에 대해 질경검사가 권장된다.
요도구경검사 (Meatoscopy)
- 작은 speculum (spreader) 나 이경으로 남성 요도구의 양쪽을 면봉으로 뒤집어 fossa navicularis까지 전부 정밀검사하는 것을 요도구경검사라고한다. 약 5%의 환자는 근위부의 정확한 기술을 위해서 비뇨기과적 조사가 필요하다. 그러나 원칙적으로 요도구사마귀가 이전에 혹은 동시에 자라지 않았으면 남성환자의 후부요도는 침범되지 않는다.
항문경검사 (Anoscopy)
- 항문경검사는 항문사마귀 환자에서 반드시 고려되어야 한다.
- 첨규콘딜롬의 3분의 1의 환자에서 회음부와 항문주위 사마귀가 동시에 존재하므로 이러한 영역에 이환된 경우 항문경검사는 반드시 고려되어야 한다.
- 만약 항문사마귀가 발견되면 dentate line 상부까지 확인 하여야 한다.
- 항문암의 선별검사로 항문 Pap검사와 바이러스검사가 시행되어야 한다. 여기에서 양성인 환자는 high-resolution anoscopy로 임상검사를 받은 후 치료받는다. 이는 HIV 감염인에서 특히 중요하다.
Aceto-whitening 또는 aceto-acid test
- 생식기피부에 5% acetic acid 용액을 1-3분 동안 도포하면, HPV에 감염된 상피는 백색화가 일어난다. 그러나 이 검사는 남녀 모두 높은 위양성율을 보인다.
- 이 검사는 비정상 Pap검사 혹은 외부생식기사마귀를 가진 환자의 파트너라 할지라도 사마귀 혹은 무증상 병변의 선별검사로 추천되지는 않는다.
- 이 검사는 질경검사에 보조하여 무증상병변을 더 잘 보이게 하기 위해 시행될 수 있다.
- 생검이나 수술적 치료의 범위를 정하여 병변을 확인하는데 유용하다.
- 위양성율은 염증소견으로 인하여 흔하다. (lichen sclerosus etatrophicus, lichen planus, 건선, 귀두포피염과 외음부질염, 습진, 생식기 헤르페스, 외상성 microabrasion) 이러한 병변은 aceto-acid test시 보다 거칠고 불규칙한 백색경계를 나타낸다.
요도경검사 (Urethroscopy)
- 요도경검사는 다른 치료법에 반응하지 않는 광범위 요도사마귀 환자에서 고려될 수 있다.
감별진단
- HPV 감염증과 감별진단으로 고려해야 할 병변들은 다음과 같다.
조직검사
- 새롭게 생긴, 다발성, 첨규형태는 생검이 필요하지 않다. 그러나 비전형인 경우에는 감별진단을 위하여 생검이 요구된다. 또한 bowen양구진증 (bowenoid papulosis), Bowen씨병 (Bowen’s disease)과 ‘Giant condyloma’ (Buschke-Lowenstein tumor)이 의심되는 경우에는 생검이 요구된다.
- 국소마취하에 생검을 시행하는데 국소마취제를 도포 후 10분 뒤 punch생검, 절제술 혹은 생검겸자를 이용하여 시행한다.
다음 소견이 하나라도 있다면 종양을 의심해야 한다
⋅색소침착 병변
⋅출혈
⋅지속성 궤양
⋅지속성 가려움증
⋅난치성 병변
이러한 의심되는 병변을 가진 환자들은 생검이 필요하다.
치료
- HPV 박멸을 보장하는 치료법은 없다.
- 10대와 젊은 성인의 세포성 면역 (cell-mediated immunity)이 시간이 지나면서 대부분의 HPV 감염을 박멸한다.
- 사마귀는 대체로 지속율/재발율이 높지만 외부생식기사마귀 환자의 90% 이상은 치료에 관계없이 2년 이내에 완전히 사라진다. 그러나 사마귀의 소멸은 HPV 박멸을 뜻하는 것은 아니다.
생식기사마귀나 자궁경부 편평상피내병변(squamous intraepithelial lesion, SIL)이 없을 때, 질경검사, 생검, acetic acid 도포 또는 검사실 검사로 검출된 무증상 생식기 HPV 감염은 치료가 권장되지 않는다.
- 생식기 HPV감염은 흔히 자연치유되며 감염을 박멸할 수 있는 치료법은 아직 확인되지 않았다. SIL과의 혼재 시에는 조직병리학적 소견에 기초하여 치료하여야 한다.
치료의 목표
눈에 보이는 생식기사마귀 치료의 일차 목표는 사마귀의 제거이다.
- 치료없이 둔다면 눈에 보이는 생식기사마귀가 없어질 수 있지만, 변화 없이 남아있거나 크기와 수가 커질 수 있다. 생식기사마귀의 치료가 HPV를 감소시키지만 HPV의 박멸을 보장하지는 않는다. 치료에 의한 HPV viral DNA의 감소가 향후 전염에 영향을 주는지는 불명확하다. 생식기사마귀의 존재나 치료가 자궁경부암의 발달과 관련이 있다는 증거는 없다.
치료방법의 선택
- 생식기사마귀의 치료는 환자의 선호, 가능한 자원, 의사의 경험에 따라 결정 되어야 한다. 다른 치료보다 나은 치료나 모든 환자나 모든 사마귀에 이상적인 단일치료에 대한 명확한 증거는 없다.
- HPV의 자연 소실의 가능성 때문에 치료에 앞서 자연치유를 기다리는 것도 가능한 대안이다.
- 대부분의 환자들은 총 사마귀 영역이 0.5-1.0 cm2 이하인 10개 이하의 생식기사마귀를 가진다. 이러한 사마귀는 여러가지 치료법에 반응한다. 많은 환자에서 단일치료보다는 복합치료가 필요하며, 치료선택에 영향을 미치는 인자들은 사마귀 크기, 사마귀 수, 사마귀의 해부학적 위치, 사마귀의 형태, 환자의 선호도, 치료 비용, 간편성, 부작용, 시술자의 경험 등이다. 치료의 반응에 영향을 주는 인자들로는 면역억제의 존재와 치료의 순응도이다.
일반적으로 각질화가 잘 되어있지 않아 부드럽고 습한 표면을 가진 사마귀는 각질화가 잘 되어있어 건조하고 단단한 표면을 가진 사마귀보다 국소치료에 반응이 좋다.
- 병변의 실제적인 호전이 없으면 치료법을 바꿔야 한다. 생식기 사마귀의 대부분은 치료 3개월 이내에 반응한다. 치료에 대한 반응과 부작용은 치료기간 내내 확인되어야 한다.
- 사마귀 치료가 적절하게 시행되었다면합병증은 드물게 일어난다. 환자에게는사마귀 절제술 후피부의 지속적인 색소침착저하증혹은 과다색소침착이 흔히 일어날 수 있다는 것을 미리 설명한다. 패이거나 증식된 흉터는 흔하지 않지만 일어날 수 있으며, 특히 치료와 회복 사이의기간이 충분하지 않은 경우 더 잘 일어난다. 드물게 만성 통증증후군(예를 들어 여성외음부통혹은항문통, 치료 영역의 감각과민)이 발생할 수 있으며, 직장 사마귀의 경우 배변통이나 누공이 생길 수 있다.
- 치료방법은 크게 환자직접치료법(자가치료법)과 시술자치료법(외래치료법)으로 분류한다. 환자직접치료법은 환자의 가정에서 환자 스스로 시행할 수 있기 때문에 일부 환자에서 선호된다. 환자직접치료법을 효과적으로 사용하기 위해서는 치료의 순응도와 환자 스스로 모든 생식기 사마귀를 확인하고 근접할 수 있는 능력이 필요하다.
환자자가치료법
- 그러나 아직까지 두 가지 환자자가치료법을 비교한 연구는 없다.
시술자치료법 (외래치료법)
- 냉동 치료,Podophyllin 10-25%, Bi- or trichloracetic acid (BCA or TCA) 80-90% 이 추천된다.[38][39][40](근거수준 1)
- 외래치료 시 통증 경감을 위해 리도카인 국소 마취나 리도카인과 프릴로카인 크림 혼합물이 사용될 수 있다.
- 광범위한 생식기, 회음부 혹은 항문사마귀에는 전기소작술, CO2레이저소작술, 수술적 제거 등이 권장된다.[44](근거수준 3)
전기소작이나 레이저소작 시 발생하는 연기 (Plume)
- Ferenczy 등[45]은첨규콘딜롬의레이저소작시발생하는연기에HPV 입자가 포함되어 있으며, 이 바이러스 입자가 시술자에게 전파될 수 있음을 보고하였고, Hallmo와 Naess[46]는 레이저 시술의사에서 실제로 HPV와 관련된 후두유두종증 (laryngeal papillomatosis)이 발생하였다고 보고하였다. 그러므로 시술자나 시술보조자가 첨규콘딜롬의 소작 시 발생하는 연기를 흡입하는 것은 호흡기 유두종증을 유발할 수 있으므로 특별히 주의하여야 한다.
- 전기소작술이나 CO2 레이저소작술을 시행할 때는 필터를 갖춘 연기흡입장치를 갖추어야하며, 시술 시 최대한 공기 중에 입자가 날리지 않도록 흡입기를 시술부위에 가깝게 하여야 한다. 또한 시술공간에 대한 적절한 환기를 유지하며, 흡입감염의 위험을 최소화 할 수 있도록 시술자는 특수 마스크를 착용하는 것이 권장된다.
D 첨규콘딜롬의 소작 시 발생할 수 있는 HPV 바이러스 입자의 흡입에 대한 보호장치가 갖추어지지 않았다면,
전기소작술이나 CO2레이저소작술은 1차 치료법으로 권장되지 않는다.
그 밖의 치료법
- 병변내 interferon 주입
- 5% 5-Fluorouracil (5-FU) 크림
- 5-Aminolaevulinic acid photodynamic therapy (ALA-PDT)
- Bacille Calmette-Gurin (BCG)
- 국소 cidofovir
무증상병변
- 환자가 자각하지 못하고 aceto-whitening 도포검사 후에 보이는 병변이다. 무증상병변은 임상적으로 사마귀의 재발이나 파트너로의 전염 모두에 영향을 주지 않는다. 따라서 특별한 치료는 필요없다.[50](근거수준 3)
D 외부항문생식기 피부의 무증상병변에 대한 특별한 치료는 권장되지 않고, 필요하지 않다.
1차진료에서 병변에 따른 진료흐름도
추적관찰
- 눈에 보이는 생식기사마귀 치료 후에는 반드시 추적검사를 시행한다. 치료방법에따라 1-4주마다 추적관찰하며, 3개월 후 치료 및 재발여부를 판정한다. 추적관찰은 환자교육과 상담을 위한 추가적인 기회를 제공하는데 도움이 된다. 여성환자들도 생식기사마귀가 없는 여성에게 추천되는 것처럼 Pap선별검사를 시행받도록 권유한다.
다른 성매개감염에 대한 고려
- 첨규콘딜롬, 자궁경부의 이상 소견과 성매개감염 위험인자를 가진 환자에서는 클라미디아와 임균 감염의 진단을 위한 검사를 시행한다.
- HIV 검사와 상담은 권장된다.
- B형 간염 예방접종은 권장된다.
특히 비전형적인 첨규콘딜롬소견이 있어 편평콘딜롬 (condylomata lata)와 감별이 어려울 경우에는 반드시 매독혈청검사를 시행한다.
성 파트너에 대한 통지
- 환자 자신이 외부생식기사마귀를 가지고 있거나 Pap검사에서 이상이 있었다는 사실을 자신의 성 파트너에게 알리는 것은 권장되지만, 통지만으로 파트너의 감염위험성을 낮춘다는 증거는 없다.
- 자각 증상이 없는 성 파트너의 치료나 의뢰는 권장되지 않는다.[45]
특수집단에서의 고려사항
HIV 환자
- 외부 생식기 사마귀에 대한 치료법이 HIV 감염인에서 다르지는 않다. 그러나 HIV와 같이 면역이 억제된 환자는정상면역을 가진 사람보다 더 크거나 더 많은 수의 사마귀를 가질 것이고, 치료에 잘 반응하지 않으며, 치료 후 더 자주 재발한다.[51][52]그러므로 HIV 감염 환자들은 특별 관리가 필요하다.
- 생식기 사마귀에서 발생한편평세포암종이 면역이 억제된 환자에서 더 자주 발생하므로 확진을 위한 생검이 필요하다. HIV에 감염된 동성애 남성에서 항문암의 발병이 증가하기 때문에 세포검사에 의한 항문 SIL의 선별검사가 몇몇 전문가들에 의해권장되기도 한다. 그러나 항문 상피내 신생물의 자연경과, 선별검사 방법의 신뢰도, 안전 및 치료에 대한 반응 등에 대한 증거는 제한적이다. 따라서 항문 SIL에 대한 선별검사의 필수 권장여부 결정을 위해서는 추가적인 자료가 필요하다.
소아와 임신부 환자
소아
- 정신과학적 측면이 고려되어야 하며 치료가 어려울 수 있기 때문에 전문가에게 환자를 의뢰한다.
- 다른 성매개감염과는 달리 첨규콘딜롬은 생식기의 특징적인 병변을 보이기 때문에 시진만으로 쉽게 진단이 가능하다. 따라서 성에 대한 인지능력이 없는 소아에서 생식기 사마귀가 발견되었을 경우에는 성적 학대에 의한 전염가능성을 고려해야 한다. 다시말해, 생식기 사마귀는 성적 접촉이 아니고서는 발생하기 어렵기 때문에 성적 접촉이 있을 수 없는 소아에서 생식기 사마귀가 보인다면 그 자체만으로 첨규콘딜롬을 가진 성인으로부터의 성적 학대를 추정할 수 있다는 것이다.하지만 다른 성매개감염들은 시진만으로 진단 가능한 특징적인 징후가 없기 때문에 이 사항을 똑같이 적용할 수 없다.
아동 성매개감염 확진 시, 아동학대 의심 및 신고 조치
- 성매개감염 확진 시, 아동학대로 인한 감염가능성을 판단하여 의심이 되는 경우 112, 지역 아동보호전문기관 또는 관할 경찰서에 신고하여야 한다.
『아동학대범죄의 처벌 등에 관한 특례법』 제 10조, 『아동•청소년의 성보호에 관한 법률』 제34조
※ 아동 성매개감염병 확진을 위한 검사는 특이도가 높은 검사법을 사용하며, 필요 시 재검사를 통해 위양성의 가능성을 배제해야 한다.
임신부
- 임신과 관련된 첨규콘딜롬의 약 50%에서는 출산 후 첫 3개월에 자연적으로 퇴화된다. 따라서 사마귀가 산도를 막지 않는 한 제왕절개술은 추천되지 않는다.[50](근거수준 2)
임신부의 첨규콘딜롬에서 병변이 산도를 막는 경우를 제외하고는 제왕절개술이 권장되지 않는다.
- 생식기사마귀는 임신기간 동안 증식하여 자랄 수 있기 때문에 임신기간내의 치료는 완전치 않을 수 있다.
- HPV 6 과 11형은 유아와 소아에서 호흡기 유두종증(papillomatosis)의 원인이 될 수 있다. 전염 경로는태반경유인지 출생전 또는 출생 후인지 완전히 알려져 있지는 않다. 제왕절개가 유아와 소아의 호흡기 유두종증을 예방하는지에 대한 것은 분명하지 않다. 그러므로 신생아에게 단지 HPV 전염의 예방만을 위해 제왕절개를 시행하는 것은 옳지 않다. 생식기 사마귀 여성에서 제왕절개는 사마귀로 인해 골반출구가 막혔거나 질식 분만 시 과다 출혈이 예상되거나 발생하는 경우 적응증이 된다.
- 생식기 사마귀를 가진 산모의 아이는 재발성 호흡기 유두종증(recurrent respiratorypapillomatosis)에 걸릴 위험이 높다.[53]하지만 제왕 절개가 이러한 위험을 예방한다는 증거는 아직 없다.
참고문헌
- ↑ 1.0 1.1 Gross G, Ikenberg H, Gissmann L, et al. Papillomavirus infection of the anogenital region: correlation between histology, clinical picture and virus type. J Invest Dermatol 1985;85:147-52.
- ↑ 2.0 2.1 2.2 Syrjänen K, Syrjänen S. Epidemiology of human papillomavirus infections and genital neoplasia. Scand J Infect Suppl 1990;60:7-17.
- ↑ 3.0 3.1 Syrjänen KJ. Long-term consequences of genital HPV infections in women. Ann Med 1992;24:233-45.
- ↑ Muñoz N, Bosch FX, de Sanjosé S, et al. Epidemiologic classification of human papillomavirus types associated with cervical cancer. N Engl J Med 2003;348:518-527.
- ↑ Franco EL, Duarte-Franco E, Ferenczy A. Cervical cancer: epidemiology, prevention and the role of human papillomavirus infection. CMAJ 2001;164:1017-1025.
- ↑ Koutsky LA, Galloway DA, Holmes KK. Epidemiology of genital human papillomavirus infection. Epidemiol Rev 1988;10:122-163.
- ↑ Burk RD, Kelly P, Feldman J, et al. Declining prevalence of cervicovaginal human papillomavirus infection with age is independent of other risk factors. Sex Transm Dis 1996;23:333-341.
- ↑ Ho GY, Bierman R, Beardsley L, Chang CJ, Burk RD. Natural history of cervicovaginal papillomavirus infection in young women. N Engl J Med 1998;338:423-428.
- ↑ International Agency for Research on Cancer. Cervix Cancer Screening. IARC Handbooks of Cancer Prevention, vol. 10. Oxford: Oxford University Press, 2005.
- ↑ 10.0 10.1 Shin HR et al. Prevalence of human papillomavirus infection in women in Busan, South Korea. Int J Cancer. 2003;103(3):413-421.
- ↑ Thomas KK, Hughes JP, Kuypers JM, et al. Concurrent and sequential acquisition of different genital human papillomavirus types. J Infect Dis 2000;182:1097-1102.
- ↑ Liaw KL, Hildesheim A, Burk RD, et al. A prospective study of human papillomavirus (HPV) type 16 DNA detection by polymerase chain reaction and its association with acquisition and persistence of other HPV types. J Infect Dis 2001;183:8-15.
- ↑ Rousseau MC, Pereira JS, Prado JC, Villa LL, Rohan TE, Franco EL. Cervical coinfection with human papillomavirus (HPV) types as a predictor of acquisition and persistence of HPV infection. J Infect Dis 2001;184:1508-1517.
- ↑ Syrjänen S. HPV infections in children. Papillomavirus Rep 2003;14:93-109.
- ↑ Joo WD et al. Prevalence of human papillomavirus infection in Korean women: Risks of abnormal pap smear and cervical neoplasia. Korean J Gynecol Oncol Colposc. 2004;15(4):309-316.
- ↑ Shin HR et al. Prevalence and determinants of genital infection with papillomavirus, in female and male university students in Busan, South Korea. J Infect Dis. 2004; 190:468-476.
- ↑ Choi BS et al. Genital human papillomavirus genotyping by HPV oligonucleotide microarray in Korean commercial sex workers. J Med Virol. 2003:71(3):440-445.
- ↑ Min SK et al. Prevalence of HPV infection and HPV Genotype Spectrum among Sexually High-Risk Woman in Busan. Korean J Life Science. 2009:19;234-240.
- ↑ 이승주, 조용현. 바이러스성 성병 유병률 및 역학적 특성 연구. 질병관리본부; 2009.
- ↑ Park YI, Lim JH, Oh BY, Ryu SB, Choi C, Park CS. Detection of human papillomavirus DNA in invasive squamous cell carcinoma of the penis using polymerase chain reaction and in situ hybridization. Korean J Urol 1997;38:823-831.
- ↑ Dunne EF, Unger ER, Sternberg M et al. Prevalence of HPV infection among females in the United States. JAMA 2007;297:813-819.
- ↑ Ahmed AM, Madkan V, Tyring SK. Human papillomaviruses and genital disease. Dermatol Clin 2006;24:157-165.
- ↑ Jay N, Moscicki AB. Human papillomavirus infections in women with HIV disease: prevalence, risk, and management. AIDS Read 2000;10:659-668.
- ↑ Manhart LE, Koutsky LA. Do condoms prevent genital HPV infection, external genital warts, or cervical neoplasia? A meta-analysis. Sex Transm Dis 2002;29:725-735.
- ↑ 25.0 25.1 25.2 Markowitz LE, Dunne EF, Saraiya M, et al. Human papillomavirus vaccination: recommendations of the Advisory Committee on Immunization Practices (ACIP). MMWR RecommRep 2014;63(No. RR-05).
- ↑ CDC. Use of 9-Valent Human Papillomavirus (HPV) Vaccine: Updated HPV Vaccination Recommendations of the Advisory Committee on Immunization Practices. MMWR Morb Mortal Wkly Rep. 2015;64:300-304.
- ↑ Cook LS, Koutsky LA, Holmes KK. Clinical presentation of genital warts among circumcised and uncircumcised heterosexual men attending an urban STD clinic. Genitourin Med 1993;69:262-264.
- ↑ Chuang T-Y, Perry HO, Kurland LT, et al. Condyloma acuminatum in Rochester, Minn, 1950-978. I. Epidemiology and clinical features. Arch Dermatol 1984;120:469-475.
- ↑ Oriel JD. Natural history of genital warts. Br J Ven Dis 1971;47:1-13.
- ↑ Sonnex C, Schofield JH, Kocjan G, et al. Anal human papillomavirus infection in heterosexuals with genital warts: prevalence and relation with sexual behavior. BMJ 1991;303:1243.
- ↑ Barrasso R, Gross G. External genitalia: diagnosis. In: Gross G, Barrasso R, eds. Human Papillomavirus Infection. A Clinical Atlas. Berlin-Wiesbaden: Ullstein-Mosby, 1997:291-361.
- ↑ Demeter LM, Stoler MH, Bonnez W, et al. Penile intraepithelial neoplasia: clinical presentation and an analysis of the physical state of human papillomavirus DNA. J Infee Dis 1993;168:38-46.
- ↑ Van Beurden M, ten Kate FJ, Smits HL, et al. Multifocal vulvar intraepithelial neoplasia is associated witg transcriptionally active human papillomavirus. Cancer 1995;75: 2879-2884.
- ↑ Hording U, Daugaard S, Junge J, et al. Human papillomaviruses and multifocal genital neoplasia. Int J Gynecol Pathol 1996;15:230-234.
- ↑ Tyring SK, Arany I, Stanley MA, et al. A randomized, controlled, molecular study of condylomata acuminata clearance during treatment with imiquimod. J Infect Dis 1998;178:551-555.
- ↑ Kirby P, Dunne A, King DH, Corey L. Double-blind randomized clinical trial of self-administered podofilox solution vehicle in the treatment of genital warts. Am J Med 1990;88:465-470.
- ↑ Simmons PD, Langlet F, Thin RN. Cryotherapy versus electrocautery in the treatment of genital warts. Br J Vener Dis 1981;57:273-274.
- ↑ Godley MJ, Bradbeer CS, Gellan M, Thin RN. Cryotherapy compared with trichloroacetic acid in treating genital warts. Genitourin Med 1987;63:390-392.
- ↑ Abdullah AN, Walzman M, Wade A. Treatment of external genital warts comparing cryotherapy (liquid nitrogen) and trichloroacetic acid. Sex Transm Dis 1993;20:344-345.
- ↑ Filley CM, Graff-Richard NR, Lacy JR, et al. Neurologic manifestations of podophyllin toxicity. Neurology 1982;32:308–11.
- ↑ Conard PF, Hanna N, Rosenblum M, et al. Delayed recognition of podophyllum toxicity in a patient receiving epidural morphine. Anesth Analg 1990;71:191–3.
- ↑ Karol MD, Conner CS, Watanabe AS, et al. Podophyllum: suspected teratogenicity from topical application. Clin Toxicol 1980;16:283–6.
- ↑ Gross GE, Barasso R, eds. Human Papillomavirus Infection: A Clinical Atlas. Wiesbaden: Ullstein Mosby; 1997.
- ↑ 45.0 45.1 Ferenczy A, Bergeron C, Richart RM. Carbon dioxide laser enery disperses human papillomavirus deoxyribonucleic acid onto treatment fields. Am J Obstet Gynecol 1990;163:1271-1274.
- ↑ Hallmo P, Naess O. Laryngeal papillomatosis with human papillomavirus DNA contracted by a laser surgeon. Eur Arch Otorhinolaryngol 1991;248:425-427.
- ↑ Tatti S, Swinehart JM, Thielert C, et al. Sinecatechins, a defined green tea extract, in the treatment of external anogenital warts: a randomized controlled trial. Obstet Gynecol 2008;111:1371-1379.
- ↑ Stockfleth E, Beti H, Orasan R, et al. Topical Polyphenon E in the treatment of external genital and perianal warts: a randomized controlled trial. Br J Dermatol 2008; 158:1329-1338.
- ↑ Gross G, Meyer KG, Pres H, et al. A randomized, double-blind, four-arm parallel-group, placebo-controlled Phase II/III study to investigate the clinical efficacy of two galenic formulations of Polyphenon E in the treatment of external genital warts. J Eur Acad Dermatol Venereol 2007;21:1404-412.
- ↑ 50.0 50.1 Sexually transmitted diseases treatment guidelines 2002. Centers for Disease Control and Prevention. MMWR Recomm Rep 2002;51(RR-6):1-78.
- ↑ De Panfilis G, Melzani G, Mori G, Ghidini A, Graifenberghi S. Relapses after treatment of external genital warts are more frequent in HIV-positive patients than in HIV- negative controls. Sex Transmit Dis 2002;29:121-125.
- ↑ Silverberg MJ, Ahdieh L, Munoz A, et al. The impact of HIV infection and immunodeficiency on human papillomavirus type 6 or 11 infection and on genital warts. Sex Transmit Dis 2002;29:427-435.
- ↑ Silverberg MJ, Thorsen P, Lindeberg H, Grant LA, Shah KV. Condyloma in pregnancy is strongly predictive of juvenile-onset recurrent respiratory papillomatosis. Obstet Gynecol 2003;101:645-652.