III. 대한비뇨기과학 홈페이지 웹진 보험정보 모음 - 알기 쉬운 보험급여 고시
PET-CT 검사의 비뇨기계 종양 환자에서 급여기준 개정고시에 대하여
(2015. 03. 창간호)
PET CT는 양전자방출 단층촬영이라고도 하며, 우리 몸 속 조직들의 기능과 생화학적인 대사 상태를 검사할 수 있는 첨단 검사법 이다. PET 검사는 바로 이와 같은 우리 몸의 주요 구성 물질들을 양전자를 내는 방사성 의약품으로 합성하여 정맥 주사하고, 최첨단 장비로 이 약품의 몸 속 분포를 촬영하여 분석한다. 이를 통하여 몸의 어떤 조직에 기능이나 대사의 이상이 있는지를 알 수 있게 하는 검사로 검사는 CT나 MRI 같은 방사선 촬영 검사로 이미 발견된 이상 소견에 대하여 조직의 기능과 대사 변화에 대한 추가적인 정보를 제공하여 더 정확한 진단이 이루어지게 할 뿐만 아니라, 방사선 검사에서 발견하지 못하는 몸 속 조직의 기능 이상을 발견할 수 있다. 따라서 PET 검사는 주로 뇌, 심장 질환의 진단과 각종 암의 조기 발견이나 치료 효과를 판정하는 데에 사용된다. 또한 치매와 같은 뇌신경계질환이나 각종 암의 조기 발견이나 치료 효과를 판정하는데 사용되며, 심장질환의 진단과 병의 경과 추적에 유용하게 사용할 수 있다.
이러한 임상적 유용성에도 불구하고 과거에는 비뇨기계 암환자에서 PET-CT 급여기준은 치료 후 추적 검사에만 일부 보험금여가 인정 되어 비뇨기계 암환자 진료시 제한이 많았었다. 하지만 학회 보험위원회의 지속적이고 다방면에 걸친 노력의 결과로 2014년 12월1일부터 PET-CT 급여기준이 개정되었는데 너무 애매하게 고시가 되어 실제 임상에서 아직도 매우 혼란스러워 하고 있는것이 현실이다.
일단 개정 고시의 주요 내용은 병기설정시 이전에 포함되지 않았던 신장암, 전립선암, 방광암, 자궁내막암을 포함하여 모든 고형종양, 악성림프종, 형질세포종에 대하여 제한없이 FDG PET-CT촬영이 급여 인정 된다. 다만 또한 조직학적 진단이전에 FDG PET-CT촬영시에는 “조직학적 진단이 어렵고 타 검사 방법만으로 치료방향을 결정하기 어려운 경우”라고 보험소견을 입력하여 주셔야 급여가 인정된다. 조직학적 진단이 어렵다는 의미에, 침습적이거나 합병증 가능성으로 FDG PET-CT를 먼저 시행한 경우도 포함되며, ‘R/O’진단에 대해서도 적용가능하다. 단, 이후 조직검사에서 양성결절로 나오는 경우, 급여인정되지 않을 가능성이 높다.
치료중 효과판정, 치료후완치여부판정시 “타 영상검사만으로는 결과가 확실하지 않거나, 타 영상검사로서 얻어지는 결과가 치료방향 결정에 불충분할 것으로 예상됨”이라고 보험소견을 입력하여야 급여가 인정된다. 이때, FDG PET-CT를 제외한 모든 타 영상검사에서는 대사항진 여부를 평가할 수 없으며 타 영상검사의 종류에는 제한이 없다. 또한, 수술또는 항암, 또는 방사선치료 3개월 후는 치료후 완치여부판정에 해당하나, 6개월이후는 치료후 완치여부판정이 아니라 장기추적관찰목적에 해당하여 급여인정되지 않을 가능성이 높다.
재발판정에 관해 보면 재발이 의심되는 증상, 증후 등 (튜머마커, 체중감소, 통증호소, 등)을 보험소견에 입력하여 주면, 산정횟수제한없이급여인정 된다. 타 검사로 재발이 발견된 경우, 재발의 범위를 결정하기 위하여는 제한없이 FDG PET-CT를 촬영할 수 있다. 아직까지는 비뇨기과에서 청구한 PET-CT 가 어디까지 보험급여가 인정이 되고 얼마나 삭감이 될지 정확한 추정은 곤란하다. 향후 심평원의 심사 결과에 따라 부당하다고 생각되는 부분은 학회 보험위원회에서 적극적으로 대처할 생각이다. 또한 어느 정도 학회 내부의 공감대를 형성할 만한 나름의 심사 기준을 만들어 심평원에 전달할 예정이다.
다만 개인적인 생감임을 전제로 다음과 같은 경우라면 무리 없이 급여인정이 되지 않을까 생각해본다.
예를 들어 RCC 경우 작은 크기 polar mass는 곤란할 것 같고 크기가 크고 central location 이거나 CT에서 임파절 전이 여부가 애매한 경우, T stage가 높을 것으로 예상되어 과거 bone scan을 했던 경우, chest PA 등에서 애매해서 chest CT를 찍어야 하는 경우 등에는 급여 인정이 되지 않을까 하는 생각이다. Pelvis, ureter TCC, bladder tumor도 비슷한 생각이다.
Prostatic cancer도 PSA가 조금 높거나, 예를 들어 10이나 20 이상, 아니면 생검에서 high grade, G/S 높은 경우, MRI 등에서 local meta 의심되는 경우 등이 될 것 같다. testis tumor 등도 수술 후 tumor marker가 안떨어지는데 CT에서 애매한 경우 등이 되지 않을까 생각한다.
향후 실제 청구 사례 및 심평원 삭감 사례들을 분석해 보고 이에 대한 학회차원의 대응을 지속적으로 할 예정이므로 회원 여러분의 많은 관심과 의견이 필요한 시점으로 생각한다.
참고로 비뇨기종양학회 보험이사 주관중 선생님이 작성하고 향후 심평원에 전달 예정인 비뇨기계 종양 PET-CT 급여기준에 대한 의견서를 첨부하니 참고 바란다.
양전자단층촬영(FDG-PET) 급여기준개정 고시비뇨기계 암 급여기준에 대한 의견
가. 암으로 조직학적 확진이 되지 않은 경우
<고시문>
(가) 진단 시
- 암 진단 목적으로는 시행하지 않는 것이 원칙임. 다만, 조직학적 진단이 어렵고 타 검사방법만으로 치료방향을 결정하기 어려운 경우에 인정함
<해석>
① 조직학적 진단이 어렵다는 것에 대한 객관적 증거 필요 (의무기록 작성 및 유지가 바람직). 예로 조직학적 진단이 가능하나, 침습적이거나 합병증 가능성으로 PET을 먼저 시행한 경우
② 진단이 확정된 경우가 아니므로 “R/O” 진단에 대해서도 적용 가능
| 사례 | 해석 | 근거 |
|---|---|---|
| 1. 폐 결절이 발견되었는데 대동맥과 맞닿아 있어 PCNBx를 시행하기에 위험도가 높다.
PET을 시행 하여 치료방침을 정하고자 한다. |
급여 인정 | 조직학적 진단이 어려운 경우에 해당 |
| 2. 두 차례 biopsy를 시행하였으나 atypical cell만 나 왔고 환자는 더 이상의 biopsy를
꺼려 한다. PET 을 시행하여 치료방침을 정하고자 한다 |
급여 인정 | 타 검사방법만으로 치료방향을 결정하기 어려운 경우에 해당 |
1. 신장암
1) 타 영상검사 상 신장암이 의심되고, 신종양이 신문부 (신동맥, 신정맥)에 근접해 있어서 조직검사의 위험성이 높거나 / 내과적 치료로 호전되지 않는 응고장애 또는 출혈 경향으로 조직검사의 위험성이 높아서 조직검사를 시행하기 어려운 경우.
2) 2회 이상 조직검사를 시행하였으나 진단이 모호한 경우.
2. 전립선암
1) 혈청 전립선 특이항원 (PSA)이 20ng/mL 초과하였거나, 타 영상검사 상 전립선 피막을 침윤한 종양이 의심되어 조직검사를 시행하였으나 진단이 모호한 경우.
나. 암 확진 이후 병기설정
<고시문>
(나) 병기설정
- 타 영상검사 결과로 병기설정이 명확하지 않은 경우 인정함. 다만, 암종의 양상이나 전이 정도 등에 따라 타 영상검사로서 얻어지는 결과가 불충분할 것으로 예상되는 경우에는 타 영상검사를 대체하여 실시할 수 있음
<해석>
① 타 영상검사를 선행 시행하고 여기서 불확실 소견이 기술된 경우는 기준에 그대로 부합
② “타 영상검사의 결과가 불충분할 것으로 예상되는 경우”라 함은, 개별 환자마다 예상 여부에 대한 근거를 작성, 유지하기보다는 일반적으로 기준을 설정하는 것이 바람직함. 일반적으로 병기설정에서 PET의 진단성적이 높고, 유일한 전신검사이므로 타 영상검사로는 불충분하다고 할 수 있음
③ “타 영상검사를 대체하여”라 함은, 구체적으로 대체항목에 대한 근거를 유지하기보다는 일반적으로 기준을 설정하는 것이 바람직함. 일반적으로 병기설정에서 각 부위 별로 진단성적이 높은 검사(예: 간 MRI, 뼈 MRI, 뇌 MRI, 경부 초음파 등)를 모두 시행할 수는 없으므로, 이러한 검사를 대체한 것으로 간주할 수 있음. 또한, 진단 시에 두 가지 이상의 검사를 먼저 시행하였다고 하더라도(예: 대장암에서 복부 CT + 흉부 CT 또는 복부 CT + 간 MRI를 먼저 시행한 경우), 이 두 가지 검사만으로는 전신의 전이를 평가할 수 없으므로 PET이 다른 항목의 검사들을 대체한 것으로 간주할 수 있음. 뼈 전이가 호발하는 암종(폐암, 유방암, 전립선암 등)에서는 전신검사인 뼈스캔을 대체하여 시행하는 것으로도 가능함
④ PET 검사 후 이상 소견이 발견되어 이에 대한 추가 work-up으로 CT를 시행하였다고 하더라도, PET 시행 시점에서 급여기준에 부합하였으므로 이는 대체 여부와는 상관 없고, 추후 시행한 CT는 CT의 급여기준에 따라 판단하여야 함
| 사례 | 해석 | 근거 |
|---|---|---|
| 3. 병기설정을 위해 시행한 brain MRI에서 R/O metastasis or infarction 소견이 나와서 PET을 시행하고자 한다. | 급여 인정 | 타 영상검사 결과 병기설정이 명확하지 않은 경우에 해당 |
| 4. 유방암으로 조직학적 진단을 받은 환자에서 수술 전 검사로 흉부 CT, 유방 MRI, 토르소 PET을 한번에 시행하고자 한다. | 급여 인정 | 1. 흉부 CT, 뇌 MRI 결과만으로는 원격전이 병기 설정이 명확하지 않음
2. 해당병기설정을 위하여 유방/흉부 이외의 전신에 대한 평가목적으로 복부 CT나 간 MRI 등을 모두 시행하는 것은 불충분하거나 부적절하므로 이를 대체할 목적으로 PET을 시행하는 경우에 해당 |
| 5. 비소세포성폐암으로 조직학적 진단을 받은 환자에서 수술 전 검사로 흉부 CT, 뇌 MRI와 토르소 PET을 한번에 시행하고자 한다. | 급여 인정 | 1. 흉부 CT, 뇌 MRI 결과만으로는 림프절 전이 및 원격전이 병기 설정이 명확하지 않음
2. 해당병기설정을 위하여 흉부/뇌 이외의 전신에 대한 평가목적으로 복부, 골반 CT나 간 MRI 등을 모두 시행하는 것은 불충분하거나 부적절하므로 이를 대체할 목적으로 PET을 시행하는 경우에 해당 3. 폐암진료 적정성 평가에서 초기 병기설정 목적의 PET은 필수검사이므로 PET을 시행하는 것이 합당 |
| 6. 대장암의 병기설정 목적으로 복부 CT와 흉부 CT, PET을 시행하려고 한다. 환자 편의를 위해 하루에 모두 시행할 수 있는가? | 급여 인정 | 1. 복부 CT와 흉부 CT만으로는 전신의 원격전이 병기설정이 명확하지 않음
2. 복부와 흉부 이외의 다른 부위에 대한 검사를 대체한 것으로 간주 가능 |
| 7. 폐 결절이 있는 환자에서 편의를 위해 조직검사와 CT, PET을 하루에 모두 시행하고자 한다. 이후 조직검사 상 양성결절로 나오면? | 불인정 | 양성결절의 경우, “의학적 필요성이 있는 경우” 여부를 판단해야 하나 일반적으로 안 될 것으로 판단됨 |
1. 신장암
조직학적으로 진단되었고, 임상적 병기 T2 이상이거나, 2병소 이상의 다발성 암이거나, 양측 신장암이거나, 암이 신문부 1cm 이내에 위치하는 경우 전신의 원격전이 병기 설정을 위하여 PET 시행.
2. 요로상피 세포암 (신배, 신우, 요관, 방광암)
조직학적 또는 세포병리학적으로 진단되었고, 병리학적 근침윤성 방광암이거나, 임상적 병기 T2 이상의 신배, 신우, 요관, 방광암이거나, 2병소 이상 부위의 다발성 신배, 신우, 요관암이거나, 양측 신배, 신우, 요관암인 경우 전신의 원격전이 병기 설정을 위하여 PET 시행.
3. 전립선암
조직학적으로 진단되었고, 중등도 이상의 위험군 (PSA 10ng/mL 이상이거나, 임상적 병기 T2b이상 이거나, 글리슨 점수 (Gleason score) 7이상)의 경우 전신의 원격전이 병기 설정을 위하여 PET 시행.
4. 고환암
조직학적으로 진단된 경우 복부 영상 (CT 또는 MRI)과 함께 전신 원격전이 병기 설정을 위하여 PET 시행. (폐, 뇌의 원격전이 또는 생식소외 생식세포암 (extragonadal germ cell tumor) 확인을 위해 필요함.)
다. 치료 중 효과판정
<고시문>
(다) 치료 중 효과판정
- 계획된 치료 과정의 반응을 평가하기 위하여 타 영상검사만으로는 결과가 확실하지 않은 경우 인정함. 다만, 타 영상검사로서 얻어지는 결과가 치료방향 결정에 불충분할 것으로 예상되는 경우에는 타 영상검사를 대체하여 실시할 수 있음
<해석>
① 타 영상검사를 선행 시행하고 여기서 불확실하다는 소견이 기술된 경우는 기준에 부합
② “타 영상검사로서 얻어지는 결과가 치료방향 결정에 불충분할 것으로 예상되는 경우”라 함은, 개별 환자마다 예상 여부에 대한 근거를 유지하기보다는 일반적으로 기준을 설정하는 것이 바람직함. 원격전이 판단을 위해서는 전신검사가 아닌 타 영상검사로는 불충분하다고 할 수 있음
③ “타 영상검사를 대체하여”라 함은, 구체적으로 대체항목에 대한 근거를 작성, 유지하기보다는 일반적으로 기준을 설정하는 것이 바람직함. 치료 중 원격전이로 인한 치료실패를 판정하기 위하여 각 부위 별로 진단성적이 높은 검사(예: 간 MRI, 뼈 MRI, 뇌 MRI, 경부 초음파 등)를 모두 시행할 수는 없으므로, 이러한 검사를 대체한 것으로 간주할 수 있음. 뼈 전이가 호발하는 암종(폐암, 유방암, 전립선암 등)에서는 전신검사인 뼈스캔을 대체하여 시행하는 것으로도 가능함
④ 그러나 암종에 따라, 원발 부위 이외의 원격전이 가능성이 임상적으로 무의미하여 원발부위에 대한 치료 효과를 평가하는 것으로 충분할 경우, 원발 부위에 대해 타 영상을 대체하였다는 근거가 필요할 수 있음
| 사례 | 해석 | 근거 |
|---|---|---|
| 8. 흉부 병변(폐암, 흉선종 등)에 대해 항암약물요법 계획된 6 cycle 중 2 cycle 시행 후 치료 중 효과 판정 목적으로 흉부 CT와 함께 토르소 PET을 찍고자 한다. | 급여 인정 | 1. 흉부 CT 결과만으로는 흉부 이외의 다른 부위에 대한 질병진행, 치료실패 여부가 명확하지 않음
2. 흉부 이외의 전신에 대한 질병 진행 평가목적으로 복부 CT, 간 MRI, 뼈스캔 등을 모두 시행하는 것은 치료방향 결정에 불충분하거나 부적절하므로 이를 대체할 목적으로 PET 시행하는 경우에 해당 |
→ 완치 판정 전 CTx or RT 등 치료 반응 평가는 크게 바뀐 것이 없는 것으로 사료되어 고시 전과 같이 FDG PET/CT를 촬영하여도 될듯합니다.
라. 치료 후 완치여부 판정
<고시문>
(라) 병기 재설정
1) 치료 후 완치여부 판정
- 치료완료 후 타 영상검사 결과로만으로는 잔여병소 확인이 어려운 경우 인정함. 다만, 타 영상검사로서 얻어지는 결과가 잔여병소 확인에 불충분할 것으로 예상되는 경우에는 타 영상검사를 대체하여 실시할 수 있음
<해석>
① 타 영상검사를 선행 시행하고 여기서 불확실 소견이 기술된 경우는 기준에 그대로 부합
② “타 영상검사로서 얻어지는 결과가 잔여병소 확인에 불충분할 것으로 예상되는 경우”라 함은, 개별 환자마다 예상 여부에 대한 근거를 유지하기보다는 일반적으로 기준을 설정하는 것이 바람직함. 원격전이 판단을 위해서는 전신검사가 아닌 타 영상검사로는 불충분하다고 할 수 있음
③ “타 영상검사를 대체하여”라 함은, 구체적으로 대체항목에 대한 근거를 작성, 유지하기보다는 일반적으로 기준을 설정하는 것이 바람직함. 치료 중 원격전이로 인한 치료실패를 판정하기 위하여 각 부위 별로 진단성적이 높은 검사(예: 간 MRI, 뼈 MRI, 뇌 MRI, 경부 초음파 등)를 모두 시행할 수는 없으므로, 이러한 검사를 대체한 것으로 간주할 수 있음. 뼈 전이가 호발하는 암종(폐암, 유방암, 전립선암 등)에서는 전신검사인 뼈스캔을 대체하여 시행하는 것으로도 가능함
④ 치료 후 완치여부 판정까지의 기간은 이전 고시의 사례를 준용하여 치료종료 6개월까지로 간주할 수 있음 (이전 고시에서는 장기추적검사 산정기준의 하나로 “매 1년마다 2회씩 2년간”으로“ 하였으므로 첫 추적검사는 6개월로 해석할 수 있음)
| 사례 | 해석 | 근거 |
|---|---|---|
| 9. 흉부 병변(폐암, 흉선종 등)에 대해 계획된 항암약물요법 6 cycle 시행 종료 후 완치여부 판정을 평가하기 위해 흉부 CT와 함께 토르소 PET을 찍고자 한다. | 급여 인정 | 1. 흉부 CT 결과만으로는 흉부 이외의 다른 부위에 대한 질병진행, 잔여병소 여부가 명확하지 않음
2. 흉부 이외의 전신에 대한 질병 진행 평가목적으로 복부 CT, 간 MRI, 뼈스캔 등을 모두 시행하는 것은 치료 방향 결정에 불충분하거나 부적절하므로 이를 대체할 목적으로 PET 시행하는 경우에 해당 |
| 10. 후두암 치료(수술 또는 CCRT 등) 3개월 후 완치여부 판정을 위하여 경부 CT와 함께 PET을 찍고자 한다. | 급여 인정 | 1. 경부 CT 결과만으로는 경부 이외의 다른 부위에 대한 병 진행 여부/잔여병소 확인이 어려움
2. 경부 이외의 전신에 대한 질병 진행 평가목적으로 흉부 CT, 간 MRI, 뼈스캔 등을 모두 시행하는 것은 완치 여부 판정에 불충분하거나 부적절하므로 이를 대체할 목적으로 PET 시행하는 경우 해당 |
| 11. 자궁경부암 치료(수술 또는 CCRT 등) 6개월 후 완치여부 판정을 위하여 골반 MRI와 함께 PET을 찍고자 한다. | 불인정 | 이전 고시에서 장기추적관찰은 치료 종료 후 6개월로 추산할 수 있으므로, 재발이 의심되는 증상/징후 등이 없는 상태라면 6개월 이후는 치료 후 완치여부판정이 아니라 장기추적관찰 목적에 해당 → 6개월 이전은 가능하리라 생각됩니다. |
1. 신장암
임상적 병기 T2 이상이거나, 2병소 이상의 다발성 암이거나, 양측 신장암이거나, 암이 신문부 1cm 이내에 위치하는 경우 수술적 치료 또는 최소 침습적 치료 (고주파 시술, 냉동요법 등) 또는 동맥 색전술 또는 표적치료 후 6개월 이내에 완치 여부 및 암 진행 여부 확인위해 시행.
2. 요로상피 세포암 (신배, 신우, 요관, 방광암)
병리학적 근침윤성 방광암이거나, 임상적 병기 T2 이상의 신배, 신우, 요관, 방광암이거나, 2병소 이상 부위의 다발성 신배, 신우, 요관암이거나, 양측 신배, 신우, 요관암인 경우 수술적 치료 또는 항암 화학치료 또는 방사선 치료 후 6개월 이내에 완치 여부 및 암 진행 여부 확인위해 시행.
3. 전립선암
중등도 이상의 위험군 (PSA 10 ng/ml 이상이거나, 임상적 병기 T2b이상이거나, 글리슨 점수 (Gleason score) 7 이상)의 경우 수술적 치료 또는 방사선 치료 또는 호르몬 박탈치료 후 6개월 이내에 완치 여부 및 암 진행 여부 확인위해 시행.
4. 고환암
근치적 고환적출술 후 방사선 치료 또는 항암화학치료 후 6개월 이내에 완치 여부 및 암 진행 여부 확인위해 시행.
마. 암 재발판정
<고시문>
(라) 병기 재설정
2) 재발판정
- 재발이 의심되는 증상, 증후 등이 있거나 재발의 범위를 결정하기 위해 촬영한 경우 인정함(재발의 임상적 소견 없이 촬영한 경우는 이에 해당되지 아니함)
<해석>
재발이 의심되는 증상과 증후에 대한 객관적 증거 필요 (의무기록 작성 및 유지가 바람직)
② 환자가 단순한 불안감으로 인하여 검사 시행을 요구할 때는 암 상병을 주 진단명으로 하는 진료과에서 오더를 내서 시행할 수 없음. 다만, 검진센터를 이용한 비급여 PET 촬영은 가능
| 사례 | 해석 | 근거 |
|---|---|---|
| 12. 암으로 치료 받고 3년째 재발의 증거가 없는 환자가 본인이 원하여 PET을 찍고자 한다. PET을 찍을 수 있는가? | 건강검진으로 전액본인부담 (비급여) | 암 상병으로는 검사를 시행할 수 없음. PET은 국가건강검진실시기준에 들어있는 검사가 아니므로, 건강검진 목적으로 실시시에는 다른 국가건강검진실시기준에 해당되지 않는 검사들과 마찬가지로 비급여임. |
1. 신장암, 요로상피 세포암 (신배, 신우, 요관, 방광암)
치료 종료 6개월 이후 타 영상검사로 재발 또는 전이가 의심되어 전신에 대한 암 진행상태 확인이 필요한 경우.
2. 전립선암
치료 종료 6개월 이후 혈청 PSA가 2회 이상 연속적으로 상승하고, 타 영상검사로 재발 또는 전이가 의심되어 전신에 대한 암 진행상태 확인이 필요한 경우.
3. 고환암
근치적 고환적출술 후 방사선 치료 또는 항암화학치료 종료 6개월 이후 혈청 고환암 표지자 검사가 정상화 되지 않거나 상승한 경우, 타 영상검사 상 전이 병소에 잔존 종양이 남아있는 경우.
하부요로생식기 성매개감염 원인균 PCR 검사 보험급여 고시에 대하여
(2015. 03. 창간호)
중합효소연쇄반응(polymerase chain reaction, PCR)은 유전물질을 조작하여 검출을 원하는 특정 표적 유전물질을 증폭하는 방법이다. 유전질환을 진단하거나 세균이나 바이러스 진균의 DNA에 적용하여 감염질환의 진단에도 이용한다. 한가지의 유전자만 증폭하여 유전자의 유무를 확인하는 방법을 single PCR이라 하고, 단일튜브에서 다수의 유전자를 동시에 증폭하여 결과를 분석하는 방법을 Multiplex PCR 이라고 한다. 다중 PCR은 한번의 실험으로 다수 유전자의 유무를 동시에 확인할 수 있어 유전자 진단, 돌연변이 약품의 효과확인 및 질병진단용 등에 널리 된다.
비뇨기과 영역의 하부요로생식기 성매개감염 원인균을 찾는데 있어서 PCR 검사의 유용성은 널리 알려져 있다. 하지만 대부분 비급여로 검사가 이루어 지다가 최근, PCR 검사에 대한 건강보험 행위 급여ㆍ비급여 목록표 및 급여 상대가치점수(보건복지부 고시 제2014-195호)가 2015년 01월 01일자로 개정되었다.
다중 실시간 중합효소연쇄반응법 (Multiplex Real-time PCR with Probe Hybridization; 분류번호 나-589-1; 코드 C5896)은 하부요로생식기 및 성매개감염원인균 검사로 질편모충(Trichomonas vaginalis), 마이코플라스마 호미니스(Mycoplasma hominis), 마이코플라스마 제니탈리움(Mycoplasma genitalium), 클라미디아 트라코마티스(Chlamydia trachomatis), 임균(Neisseria gonorrhea), 우레아 플라스마 우레알리티쿰(Ureaplasma urealyticum)을 검사하는 다중 실시간 PCR 검사법이다. 행위 급여ㆍ상대가치점수가 330.25점에서 1,187.53점으로 상향 조정되었고, 다중 중합효소연쇄반응법 (Multiplex Polymerase Chain Reaction; 분류번호 나-595-5; 코드 C6014)은 상대가치점수가 330.25점에서 679.90점으로 상향 조정되었다.
이는 2014년 11월 01일부터 시행 예정으로 고시가 된 직전 고시가 터무니 없이 낮은 수가로 고시가 되어 보험위원회의 적극적이고 발 빠른 대응에 의해 단기간에 즉각적으로 상향 조정되어 재 고시된 것이다.
벌써 1달 이상 많은 회원들이 보험급여로 검사를 하고 보험청구를 한 것으로 알고 있고, 아직 이에 대해 별다른 삭감 소식은 들려 오지 않는다. 하지만 이에 대해서도 향후 여러 가지 세심한 고려가 필요할 것으로 판단된다. 상당히 수가가 좋은 편이라서 무분별하게 많은 건수가 보험 청구될 경우 삭감이 될 가능성이 높다. 여기에 대해서도 향후 구체적 청구 건수 및 심평원 삭감 사례들을 보험위원회에서 지속적으로 모니터링 하면서 적절한 대응을 할 예정이다.
일단 성매개감염이 의심되는 경우에 한하여 보험 급여 검사를 하는 것이 좋을 것 같다. 즉 확실한 병력 및 관련된 증상이 있는 경우가 좋겠고 이를 의무기록에 남겨 놓는 것이 필요할 것 같다. 예를 들어 본인이 검진 목적으로 시행해 달라고 하는 경우는 비보험으로 처리하는 것이 좋을 것 같고 치료 후 균 소멸여부 확인을 위한 검사도 증상 및 뇨검사에서 농뇨가 지속되는 경우 등으로 한정하는 것이 좋을 것으로 판단되며, 단지 감염균의 소멸 여부를 재판정 하기 위한 재검사는 향후 삭감 가능성이 높아 권장하지 않는다. 또한 성매개감염 원인균에 의한 만성 전립선염이 의심되는 경우에는 EPS 나 VB3, 정액검체에서도 검사가 필요하며 이 경우에도 급여가 인정될 것으로 판단된다.
원인균 검사 종류 수에 따라 검사 비용이 차등 지급되는 것이 아니므로 6종까지는 같은 수가를 받게됨을 주지하고, 다만 다중 실시간 중합효소연쇄반응법 (Multiplex Real-time PCR with Probe Hybridization; 분류번호 나-589-1; 코드 C5896)과 다중 중합효소연쇄반응법 (Multiplex Polymerase Chain Reaction; 분류번호 나-595-5; 코드 C6014)은 방법에 따른 수가 차이가 있으므로 병원 검사실의 셋팅 상황이나 검사 의뢰 업체에 확인하여 검사 방법 구분을 명확히 할 필요가 있다.
연성요관경 수술 후 보험 청구시 유의 사항
(2015. 03. 창간호)
최근 상부요로질환의 진단과 치료에 연성요관경이 많이 사용되고 있다. 상부요로의 충만 결손이나 폐색, 특발성 일측성 혈뇨 등에 진단 목적으로 이용하며 일차적 체외충격파쇄석술에 저항하는 신결석 또는경성 요관경 수술이 곤란한 요관결석의 치료대안으로 생각되고 있다.요즘 연성 요관경의 외경 감소에 의해 국소 또는 정맥마취하에서 수술이 가능하게 되었으며 이전의 경성요관경이나 큰 외경을 가진 연성요관경에 비해 요관천공 등의 합병증 또한 감소 하여 향후 연성요관경의 사용은 더욱 증가 할 것으로 예상되고 있다.
연성 요관경을 이용한 수술 후 보험 청구시에 사용하는 보험 청구 코드를 보면 자319-3 (R3195) 연성신요관경하 요관협착확장술 의 경우 R3196 주: 상부요관이상 부위의 병변에 경성신요관경으로 접근이 곤란한 경우에 한하여 4,091.30점을 별도산정 하고 있고 자321-3 (R3424~7) 연성신요관경하 결석제거술 R3429 주 의 경우 연성신요관경하 결석제거술-상부요관이상 부위의 병변에 경성신요관경으로 접근이 곤란한경우에 한하여 4,091.30점을 별도산정 하고 있다.
| 자-319-3 | R3195 | 연성신요관경하 요관협착확장술 Flexible Ureterorenoscopic Dilatation of Ureteral Stricture | 3,942.24 | 284,630 | 271,230 |
|---|---|---|---|---|---|
| R3196 | 주: 상부요관이상 부위의 병변에 경성신요관경으로는 접근이 곤란하여 실시한 경우에 한하여 4,091.30점 을 별도 산정한다. |
심평원에서는 R3196과 R3429 두 항목은 장비가 보상성격으로 연성신요관경이 고가 장비고 감가상각비가 커서 별도보상 차원에서 만든 항목이라 생각하여 급여 항목을 인정하고 있으나 실제 그 동안 대부분의 회원들이 연성요관경 수술시 수술 코드 하나만을 청구해 온 것이 현실이다.
따라서 연성신요관경하 수술시 수술코드와 별도로 R3196 이나 R3429 장비 코드를 같이 청구해야 하며 이럴 경우 현재 수술 수가의 거의 3/2 가까운 비용이 추가로 지급이 된다.
실제 지난 가을부터 일부 내비뇨기과 분과 학회 및 일부 회원들이 적극적으로 이를 수가 코드””추가 청구하고 있으나 벌써 심평원에서 갑자기 안 하던 청구를 한다는 이야기가 나오는 것 같다. 하지만 이는 그 동안 우리 회원들이 잘 몰라서 누락 되었던 것으로서 향후 이에 대한 삭감시 학회 차원에서 대응할 예정이다. 다만 주의 할 점은 경성요관경하 수술이 가능한 경우는 삭감 가능성이 많을 것으로 예상 되므로 RIRS를 제외 하고는 경성요관경으로 일차 시도를 하고 접근이 어려운 경우에 한하여 연성요관경 수술을 시행하는 것이 바람직 하며 이들 소견이 수술 기록지에 명시가 되어야 할 것으로 판단 된다.
이 부분은 그 동안 우리가 소홀하게 생각해서 놓친 부분이므로 적극적으로 잘 활용하여 진료 수가 향상에 도움이 되면 좋을 것으로 생각한다.
| 자-321-3 | 연성신요관경하 결석제거술 Flexible Ureterorenoscopic Stone Removal | ||||
|---|---|---|---|---|---|
| R3428 | 주: 1. 레이저를 이용한 경우에는 재료대로 776.90점을 별도 산정한다.
2. Wire Stone Basket을 사용한 경우에는 1개의 비용을 별도 산정한다. | ||||
| R3429 | 3. 상부요관이상 부위의 병변에 경성신요관경으로는 접근이 곤란하여 실시한 경우에 한하여 4,091.30점을 별도 산정한다. | ||||
| R3424 | 가. 신장 Kidney
나. 요관 Ureter |
6,742.71 | 486,820 | 463,900 | |
| R3425 | (1) 상부 Upper | 6,337.46 | 457,560 | 436,020 | |
| R3426 | (2) 중부 Middle | 5,170.86 | 373,340 | 355,760 | |
| R3427 | (3) 하부 Lower | 4,448.95 | 321,210 | 306,090 |
요로결석 환자의 체외충격파쇄석술 급여기준 해석 및 삭감을 줄이기 위한 주의 사항
(2015. 04.)
요로결석은 비뇨기과 영역에서 가장 흔한 질환 중 하나로, 근래에 들어서면서 그 치료법은 비침습적이고 안정적인 방법으로 발전하고 있다.
그 중에서 극심한 통증을 유발하는 요관 결석은 일부 자연 배출이 가능하여 대기 요법이 시도 되기도 한다. 하지만 요관결석의 자연 배출률은 결석의 크기에 따라 다르다고 알려져 있는데 지름이 5mm 이하인 경우 자연 배출률은 60-98%이고 그 이상의 크기에서는 급격히 감소하여 6mm 이상인 경우 드물게 자연 배출되므로 보존적 요법보다는 다른 치료법이 요구된다. 과거에는 이렇게 자연배출이 어려운 경우의 환자의 경우 대부분 수술적 처치가 일차적인 치료 방법이었지만 1980년대 체외충격파가 처음 도입된 이후로 체외충격파쇄석술 (extracorporeal shock wave lithotripsy; ESWL)은 눈부시게 발전을 거듭해 왔으며, 현재 요관 결석의 치료에 있어서 비침습적이면서도 성공적인 시술로 인정받고 있다.
현재 여러 의료기관에서 의사의 판단에 의하여 많은 ESWL 이 시행되고 있다. 하지만 종종 여러 회원들에게서 ESWL에 대해 부당 삭감을 당했다라는 이야기를 듣는다. 이러한 경우를 살펴 보면 결석 위치나, 결석의 크기 등을 청구 참고란에 써서 청구를 함에도 불구하고 환자의 챠트 및 영상 자료 전체를 요구하는 경우가 있으며 심평원에서 자료보완 요청을 할 경우 그 이유나 기준을 알려주라고 문의하면 정확한 기준을 알려주지 않는 경우가 많다고 한다. 이러한 현실은 현재 ESWL 수가가 상대적으로 과내 타행위나, 타과 행위에 비해 높은 편이고 비뇨기과 전체 보험 급여비용 중 ESWL 이 차지하는 비중이 매우 높기 때문에 공단이나 심평원에서 다른 행위보다 더 까다롭게 심사에 신경을 쓰고 부당청구에 대해 민감하게 생각을 하고 있기 때문으로 생각한다.
ESWL에 관련된 삭감을 줄이기 위해서는 다음과 같은 사항에 유의해야 한다. ESWL은 일차로 시술 필요 여부 판단을 위한 사전검사가 문제 없이 진행된 후 시행 되었는지를 확인하는데 ESWL은 초음파촬영, IVP, pre-contrast CT 등으로 결석을 확인한후 실시 한 경우 인정 될 수 있다 (보건복지부 고시 제 2009-96호, 2009.5.28). 여기서 한가지 주의할 점은 시술 당일 영상 자료가 있어야 한다는 점이다. 즉 전날 CT 촬영후 여러 가지 사정에 의해 다음날 시술하는 경우에도 당일 KUB 사진이 없으면 삭감 시키는 사례도 있음을 주지하기 바란다.
그리고 일반적으로는 1회~3회 실시한 경우는 각 회마다 ESWL 실시 일자ㆍ결석부위 및 크기ㆍ횟수(차수)가 기재된 진료기록부(ESWL 시술기록지, 경과기록지)와 ESWL 시행 전ㆍ후 영상진단자료(필름 및 판독지)를 확보 하여야 하며, 4회~10회 실시한 경우는 진료비 청구명세서 「참조란」에 ESWL실시일자ㆍ결석부위 및 크기ㆍ횟수(차수)를 기재하는 것이 삭감을 방지하는데 도움이 된다.
한편 현재 심사평가원의 ESWL 급여 적용기준 및 방법에 관한 세부사항을 보면 4 mm 이하의 요관 결석은 무증상이거나 통증이 있더라도 1회의 진통제 투여로 통증이 완화되는 경우는 일정기간(1주) 대기요법 또는 보존적 치료를 원칙으로 하며, ESWL의 인정기준은 4 mm 미만의 하부요로결석이라도 신장이 한개인 경우, 양측성 결석, 반대편 신장의 기능이 정상이 아닌 경우, 요독증 (azotemia)이 있는 경우, 마약을 사용해야 할 정도의 통증이 있는 경우, 기타 임상적으로 신속한 시술이 필요한 경우의사소견서 제출하고 시행하는 경우 등으로 명시 되어 있다 (자350). 하지만 의사의 의학적 판단에 의해 상기 조건에 해당되지 않은 4 mm 이하 결석도 즉시 쇄석이 필요한 경우가 많은데 이 또한 삭감 사례가 빈번한 것 같다.
이에 본 학회 보험위원회에서는 지속적으로 불합리한 급여기준 개선 건의를 하고 있으며, 이에 대한 건의, 즉 4 mm 이하 요관 결석에 대한 급여기준 개선을 건의하여 심평원과 논의 중에 있다. 현재 심평원측에서는 4 mm 기준으로 적응하는세부 적응증을 삭제하는 경우 ESWL 건수가 폭발적으로 증가될 수도 있다는 예측으로 삭감기준을 유지하고자 한다. 하지만 비뇨기과 학회에서는 적응증의 삭제가 건수의 증가를 유도 하지는 않을 것이며 최소한 마약성 진통제가 아닌 일반진통제 사용이 필요한 경우라면 크기 상관없이 쇄석이 가능하도록 검토 부탁하고 있는 상태이고 긍정적으로 검토하겠다는 답변을 받은 상태이다.
한편 ESWL은 입원 및 마취가 거의 필요 없는 안전한 치료방법으로 외래에서 시행함이 원칙이다. 다만 입원하여 시행하는 경우는 수술 후 심한통증, 고열 등에 해당하는 경우로 입원을 반드시 필요로 하는 사유를 기입하는 경우 입원해서 치료하는 것이 가능하다. 하지만 수신증이 있고 통증이 있어 치료가 필요하다고 판단하여 입원해서 ESWL을 시행한 경우에도 심평원에서 특별한 언급 없이 삭감하는 사례가 종종 있다. 이와 관련하여 본 학회 홈페이지 회원광장 등에도 회원들의 항의성 글 들이 종종 올라오고 있다. 이러한 원인에 대한 비공식적인 사견은 외래 시술시와 입원 중 시술시 환자 본인부담금 과 공단 부담금 비율이 다르므로, 공단 입장에서 환자 부담금을 늘리고 공단 부담금을 줄이기 위함이 주요 원인으로 생각한다. 또한 입원하여 시행하는 ESWL을 전부 보험급여를 인정하는 경우 유사한 건수가 증가 될 수 있음을 염려 하고 있는 듯 하다.
이에 대한 본 학회 보험위원회 의견은 (법적효력은 없음) 입원환자의 ESWL 시술은 무조건 전체 환자에서 다 보험급여가 가능한 것은 아니며증례별로 일부 가능하다고 생각한다. 예를 들어 타과입원 진료 시 협진을 통해 시술하는 경우이거나, 쇄석을 위한 입원이 아니고 비뇨기과 외래에서 조절하기 힘든 통증이 지속되는 경우, 요로감염등 비뇨기과적 입원사유가 있어 입원이 우선적으로 필요한 경우에 한해서 보험급여가 가능하다고 생각한다. 또한 집이 지방이라 외래치료가 힘들기때문에 입원이 불가피하다는 사유를 기재하면 인정이 되는 경우도 있다.
결국 일괄적인 기준이나 제한을 가지고 생각하기는 곤란한 부분이고 회원 각자가 환자 증례에 따른 선별적 적용이 필요한 부분이다. 심평원 입장에서도 단일 의료기관에서 전체 쇄석 건수에서 입원 중 쇄석 비율이 높으면 더 삭감을 하려 할 것이고, 비율이 높지 않다면 까다롭게 삭감하지는 않을 것이다.
또한 비뇨기과 의사가 없는 병원에서 내과 등 타과 입원 후 비 비뇨기과 전문의가 쇄석을 하는 경우는 그 동안 상대적으로 삭감에서 자유롭게 적용되어 온 것도 사실이다. 하지만 본 학회 보험위원회의 지속적인 노력으로 조만간 신규 쇄석장비 설치 및 장비 교체를 하는 경우에는 전속 비뇨기과 전문의가 있는 의료기관만 가능하도록 고시 개정 예고가 되어 있는 상태이므로 조만간 비 비뇨기과 전문의에 의한 쇄석은 불가능할 날도 머지 않았음을 이해 해주기를 바란다.
향후에도 비중이 높은 ESWL 지출비용 등에 대해서 심평원측에서 계속 검토가 있을 것으로 생각되고 비뇨기과 보험위원회에서도 ESWL에 대한 불합리한 급여기준 개선을 지속적으로 요청하고 있음을 회원 여러분들이 잘 이해해 주기 바라며, 아울러 각자 회원들이 환자 증례별로 뚜렷하고 의학적으로 합리적인 판단을 통해 ESWL 시술을 적용 함으로서 점진적으로 ESWL에 대한 부당한 삭감 사례가 감소되기를 기대한다.
불합리한 급여기준 개선을 위한 본학회 보험위원회의 활동
건강보험심사평가원 (이하 심평원)은 규제적 급여기준 전면 재검토를 발표하고, 심평원-전문가단체 급여 기준 개선 ‘워킹그룹’ 간담회를 개최하여 규제적 성격 급여기준 279 항목 (행위 194, 치료재료 85)을 3년(2013~2015년)에 걸쳐 개선을 추진해 왔다. 또한, 대한의사협회 (이하 의협)는 규제적 급여기준으로 관련단체 의견조회를 통해 3차례에 걸쳐 총 117항목을 제출한 바 있으며, 여러 학회의 의견 조회를 통해 총 36항목을 개선이 시급한 급여기준으로 작년에 심평원에 제출하였다.
이 36개 항목 중 ‘제9장 처치 및 수술료 등’에 속하는 행위는 총 17건이었고, 이 중에서 비뇨기과 수술 및 처치 관련 항목은 5건으로 각각 다음과 같다.
- 1. 경요도전립선절제술과 경요도방광종양절제술을 동시에 시행하는 경우 100% (주수술), 50% (부수술) 산정 급여하고 있는 것을 각각 100% 산정하도록 개선
- 2. 체외충격파쇄석술 적응증에서 4 mm 미만의 기준 삭제 또는 개선
- 3. 체외충격파쇄석술과 수술을 병행하게 되는 경우, 1-3회의 체외충격파쇄석술은 소정 점수의 50%로 산정하고, 3회를 초과하거나 결석의 크기나 위치의 변화가 없는 경우에는 체외충격파쇄석술에 소요된 electrode 재료비만 인정하는 기준의 개선
- 4. 요관경을 이용하여 양측 요관을 동시에 수술하는 경우 100% (주수술), 50% (부수술) 산정 급여하고 있는 것을 각각 100% 산정하도록 개선
- 5. 음부생식기 콘딜로마 치료 시 병변의 개수와 크기에 따라 추가 비용을 산정할 수 있는 급여 기준의 개선
이런 개선을 위한 학회의 노력이 모두 반영되고 있지는 않지만, 수술 전 시행한 체외충격파쇄석술 같은 경우 크기나 위치의 변화가 없는 경우에는 그 동안 재료비만 인정되던 것이, 작년부터는 1-3회까지는 치료 효과에 상관 없이 50% 비용을 받을 수 있도록 개선되는 일부 성과를 얻기도 하였다.
이후 작년 11월 보건복지부와 심평원은 보도자료를 통해 그 간 불만이 지속되어 온 건강보험 급여기준에 대해서 전면적인 개편 작업에 착수한다고 밝혔다. 이를 위해, 의약계 단체, 환자단체, 일반국민 등을 대상으로 건강보험 급여기준 중 개선이 필요한 사항을 작년12월까지 대대적으로 접수하기로 했으며, 의약계 단체, 환자단체, 소비자단체 등이 참여한 ‘급여기준 개선 실무협의체’를 구성·운영하여 현행 급여기준의 문제점과 원칙을 정립하고, 그 개선방안을 열린 자세로 함께 도출하기로 하였다. 이러한 결과를 바탕으로 2015년 상반기까지 급여기준 개선작업은 지속적으로 추진될 예정이며, 심평원의 경우 ‘공공기관 경영평가’에서 기존 건강보험 정책연구 실적이나 논문 게재건수로 평가했던 주요 적정지표가 2015년에는 구체적인 건강보험 급여기준 개선 건수로 변경되어 이런 급여기준 개선에 대한 노력은 심평원에서도 지속적으로 관심을 보일 것으로 전망된다.
이런 일들의 일환으로 작년 12월 말에 본 학회 보험위원회에서는 의협 및 심평원에 기존에 제출하였던 급여기준 개선안에 추가로 여러 안건들의 개선을 요구하였고, 2015년 1월 28일에는 제출한 여러 급여기준 개선안들에 대한 간담회를 심평원 및 의협관계자들과 함께 진행하였다.
급여기준 개선요청을 한 항목들은 시급한 개선으로 기존에 요청하였던 5가지 항목을 포함하여 의료행위 18건, 치료재료 3건, 약제관련 11건으로 총 32건이었고, 별도로 간질성방광염의 희귀-난치성 질환 산정특례 대상 포함도 요청하였다. 이 항목들 중 중요한 내용은 다음과 같다.
의료행위에서는 체외충격파쇄석술을 방광석에서도 사용할 수 있도록 적응증 추가를 요청하였고, 비뇨기과 의사만이 가능한 유도철선이나 방광내시경 등을 이용해서 도뇨관을 삽입하는 복잡 도뇨 행위에 대한 수가신설, 요역동학검사에서 판독 수가 신설 및 반영, 요루 및 자가도뇨법 그리고 배뇨일지에 대한 교육 수가 신설 등이 주된 내용이었다. 치료 재료에서는 주로 소아에 해당되는 선천성 신경인성방광 환자 외에도 성인 신경인성방광 환자들에서도 1회용 자가도뇨 카테터 사용의 급여인정을 요청하였으며, Lapra-ty 및 연성요관내시경에 사용되는 ureteral access sheath의 급여 인정 및 별도 보상을 건의하였다.
약제에서는 2013년부터 남성생식기 질환 전산심사 모니터링을 통해서 의학적 타당성 없이 질환 코드가 누락되거나 허가기준 외라는 이유만으로 삭감을 당했던 많은 약제에 대한 급여기준 개선을 요청하였고, 이에는 요로결석환자에서 tamsulosin과 같은 alpha-blocker의 사용, Levofloxacin의 단순요로감염사용, 신경인성 방광 환자에서 silodosin의 사용, 만성 전립선염에서 NSAIDs 및 eperisone HCl의 사용 등이 포함되어 있다. 또한, 현재 타과에서 무분별하게 처방되고 있는 전립선비대증 환자에서 5α-reductase inhibitor의 사용의 제한을 두기 위해 환자 문진시 전립선비대증 배뇨 증상이나 남성생식기 질환 증상, IPSS (International Prostate Symptom Score, 국제전립선증상점수) 8점 이상, PSA 검사치, DRE(Digital Rectal Examination, 직장수지검사) 소견 또는 TRUS (Trans Rectal Prostatic Ultrasound, 경직장전립선초음파) 등에 의한 전립선 크기 등과 소견들이 명시가 되어 있는 경우에만 약물투여 급여가 인정되도록 건의하였다. 그리고, 항암치료를 하는 거세저항성 전립선암에서도 LHRH analogues를 포함한 여러 항남성호르몬 제제의 투여가 가능하도록 급여 기준의 개선도 요청하였다.
이런 개선 건의안들을 가지고 1월 28일 심평원 및 의협관계자들과 진행하였던 간담회에서는 여러 안건들에 대해서 그 타당성에 대해서 심평원 담당자들을 설득하기 위해 토의를 진행하였고, 일부 긍정적인 반응을 얻었다. 가령, 학회에서 강하게 주장하고 있는 체외충격파쇄석술의 적응증에서 4 mm 기준의 삭제 같은 경우, 심평원의 경우 4 mm 기준이 삭제되는 경우 청구 건수의 급격한 증가나 체외충격파쇄석술의 오남용과 같은 우려가 있을 수 밖에는 없기 때문에, 4 mm 기준을 삭제하더라도 그런 일은 발생되지 않을 것이라는 점을 많은 시간을 할애하여 설명하였고, 4 mm 기준 삭제가 어려운 경우에는 세부 인정 기준 항목들에서 마약성 진통제 사용이 아닌 일반 진통제 사용이 필요한 경우로 변경하여 크기에 상관 없이 쇄석술이 가능하도록 검토해줄 것을 강하게 요청하였다.
위와 같이 보험위원회에서는 비뇨기과의 모든 회원들에게 공통의 이익이 될 수 있는 급여기준 개선을 위해서 2015년도에도 지속적으로 노력을 할 것이다. 물론, 위와 같은 개선 건의의 결과물이 나오기까지는 심평원, 보건복지부 그리고 의협과 같은 여러 기관들과의 협의나 동의가 필요하며, 의학적 타당성이 있어도 여러 가지 이유들 (행정적 이유, 의료비용문제, 타과의 견제 등)로 반영이 되지 않는 경우들도 많이 발생한다. 하지만, 학회 보험위원회에서는 이런 장애물들에 굽히지 않고 지속적으로 개선작업을 해나갈 것이다.
회원 여러분들도 지속적으로 관심을 가지고 필요한 추가 건의 사항 등을 보험위원회에 건의 해주기를 바라며 일부나마 성과가 나올 때 까지 인내하고 보험위원회 및 본 학회 업무에 적극적인 협조를 당부하는 바 이다.
요양병원 적정성 평가 항목 자료 분석 및 개선 건의
(2015. 04.)
근래에 요양병원이 우리나라 의료시장에서 차지하는 비중이 상당히 커졌으며 향후에도 지속적으로 성장할 가능성이 많은 부분이다. 하지만 현실적으로는 요양병원 입원 환자 중 비뇨기과 질환 환자들이 매우 많음에도 불구하고 요양병원에서 비뇨기과가 차지하는 비중은 낮은 편이며 근무를 하고 있는 회원수도 매우 적은 편이다. 그 주된 이유는 그 동안 요양병원 의료 질 향상을 위해 시행하고 있던 ‘8개과 전문의’ 의사 등급 가산 제도에 비뇨기과가 포함되지 않았던 것 때문으로 생각한다. 이러한 현실이 비뇨기과 위상의 추락 및 전공의 지원 기피에 어느 정도 영향을 주었음은 모두 공감하는 일 일것이다.
현재 보건당국은 급증하고 있는 요양병원 급여비용 절감을 위하여 요양병원 수가 체계 개편을 논의중이다. 개선 방향으로 논의되고 있는 여러 안들 중 학회에서 관심을 가지고 추이를 지켜보고 있는 부분이 위에서도 언급했던 ‘8개과 전문의’ 의사 등급 가산 제도이다. 지난 2010년 복지부는 요양병원에서 ▲내과 ▲외과 ▲정형외과 ▲신경외과 ▲신경과 ▲정신건강의학과 ▲재활의학과 ▲가정의학과 등 8개과 전문의의 경우 20% 가산된 입원료를 지급 받을 수 있도록 차등등급제를 시행하였고, 이는 해당 과들의 전공의 지원 증가와 같은 인기 증가의 주된 이유로 분석되기도 하였다.
이에 학회에서는 그 동안 요양병원 8개과 전문의에 비뇨기과가 추가되고, 요양병원에서 비뇨기과의 역할 및 중요성이 커질 수 있도록 다각도의 노력을 해왔고, 작년 12월 14일에는 노인비뇨기요양연구회(회장: 김형지)를 창립하였다.
현재 심평원과 복지부는 연구보고서를 통해 ‘현재 의료 인력에 대해 다양한 가산을 적용 중이나, 의료질과 인력 등급 간의 관련성이 적어 질적 수준 개선에 대한 영향이 미비해 불필요한 가산을 조정하겠다’라는 큰 방향은 정한 상태이지만, 세부적인 안에서는 완전 폐지로 갈지 아니면 8개과 전문의 가산이 아닌 기관 당 전문의 비율로 가산을 해주는 방안과 같은 수정 방향을 택할지에 대해서는 구체적인 언급을 하고 있지 않는 상태이다. 최근 대한요양병원협회와 복지부간에 협의도 있었으며 본 학회에서도 의협, 대한요양병원협회 및 복지부 측에도 지속적으로 비뇨기과에 대한 배려를 건의하고 있다.
아울러 본 학회 보험위원회에서는 구체적이고 실질적인 성과를 거두기 위한 방안을 강구하였고,기 예정된 2015년 (6차) 요양병원 입원급여 적정성 평가에 대비하여 작년에 발표된 제5차 요양병원 입원급여 적정성 평가 결과 (2013년)를 분석하여, 다음과 같이 요양병원에서 비뇨기과의 영향을 크게 할 수 있는 새로운 지표의 반영 및 개선을 심평원에 요청하였다.
요실금환자 치료분율 지표 추가
정의: 요실금_저위험군 (고위험군이 아닌 환자 중 요실금이 있는 환자)중 요실금에 대해 약물치료를 받은 환자분율 (제외기준: 요실금 고위험군)
해당월 평가에서 요실금으로 약물처방 받은 환자×100
해당월 평가를 실시한 환자에서 요실금 저위험군
2013년 제5차 요양병원 입원급여 적정성 평가결과를 살펴보면, 요실금 환자분율_저위험군의 전체 평균은 14.0%이며, 기관당 최소 0%에서 최대 94.6%까지 분포하고 있다. 또한, 배뇨조절 프로그램 실시 환자분율은 환자당 전체 평균 1.2%로 최소 0%에서 최대 100%까지 분포하고 있다.
현재 요양병원 입원급여 적정성평가 지표 중 하나인 요실금 환자분율의 이론적 근거 및 선정 사유에서 설명하고 있는 것처럼, 요실금은 노인들의 신체적 활동 저하뿐만 아니라, 낙상, 자존감의 저하, 우울과 같은 정신적인 측면에서 많은 영향을 미치게 되므로, 이런 요실금에 대한 예방 및 적극적 관리는 삶의 질을 향상 시킬 수 있어 중요한 부분이다. 요실금의 경우 원인에 따라서 수술적 치료 및 약물치료로 크게 치료방법을 분류할 수 있고, 많은 수의 환자들은 항무스카린제제와 같은 약물의 도움이 필요하다. 이런 요실금 환자에서 1차 약제로 권고되고 있는 항무스카린제제와 같은 약물의 효과는 충분히 검증이 된 상태로 이런 약물들을 통해서 요실금 증상 개선 및 삶의 질 향상을 가져올 수 있다. 하지만, 현재 지표에서는 이런 요실금에 대한 관리가 얼마나 잘 이루어지고 있는지를 평가하기 보다는 단순하게 요실금 환자 가 어느 정도라는 정보만 제공해주고 있을 뿐이며, 요실금환자에 대해서 과연 적절한 원인 감별 및 약물 치료가 필요한 경우를 선별해서 환자의 증상 호전과 삶의 질 개선을 위해서 필수적인 약물들이 투여가 되고 있는지를 알 수 없는 상태이다. 이런 점은 요실금 환자분율_저위험군의 2013년도 전체 평균이 14%로 2009년 연구 결과와도 큰 차이가 있는 점이라든지, 기관당 최소 0%에서 최대 94.6%까지 편차가 크게 조사되는 점에서도 요실금에 대한 관리가 전혀 이루어지고 있지 않다는 것을 쉽게 유추할 수 있다. 그러므로, 요실금환자분율_저위험군 지표만으로는 요양병원 환자들의 삶의 질에 필수적인 요실금 문제에 대한 근본적인 접근을 할 수 없다고 판단되어, 요실금환자 치료분율 지표의 추가를 통해서 요실금에 대해 현재 적절한 치료가 이루어지고 있는지 분석을 하도록 촉구하였고, 이를 개선하려는 노력을 통해서 요실 금과 관련된 환자의 증상과 삶의 질 개선을 이루려는 노력을 하도록 건의하였다.
요로감염발생률 지표 추가
2-1) 정의: 대상기간 동안 입원하고 있는 전체 환자 중 요로감염이 새로 발생한 환자의비율
2-2) 제외대상: 대상기간 동안 요로감염을 갖고 입원한 환자 (동일 입원기간 내 재발 시에는 포함)
대상기간동안 요로감염이 발생한 건수의 합 ×1000
대상기간동안 입원중인 전체환자의 요로감염 치료기간을 제외한 입원일수의 합
2-3) 요로감염의 정의
- 도뇨관을 착용하지 않은 경우 - 아래 5가지 진단기준 중 세가지 이상에 해당되는 경우
- 1) 38도 이상의 고열
- 2) 배뇨통, 빈뇨, 요절박이 심해지거나 새로 나타나는 경우
- 3) 측복부동통, 치골 상부동통이 새로 생긴 경우
- 4) 소변검사결과의 변화 또는 뇨의 성상 (색깔, 냄새, 혼탁도)이 변하는 경우
- 5) 의식이나 신체기능이 악화되는 경우
- 장기간 (30일 이상) 도뇨관을 착용중인 환자 - 아래 4가지 진단기준 중 두가지 이상인 경우
- 1) 38도 이상의 고열
- 2) 측복부동통, 치골 상부동통이 새로 생긴 경우
- 3) 소변검사결과의 변화 또는 뇨의 성상 (색깔, 냄새, 혼탁도)이 변하는 경우
- 4) 의식이나 신체기능이 악화되는 경우
2-4) 내용
현재 요양병원 입원급여 적정성평가 지표 중, 요로감염과 관련된 지표로는 유치도뇨관이 있는 환자분율 (고위험군/저위험군)이 있다. 상기 지표의 이론적 근거 및 선정 사유에서 이미 설명하고 있는 것처럼 장기간의 유치도뇨관의 사용은 요로감염, 요로폐혈증 및 비뇨기계통의 물리적 손상 등을 야기할 수 있는 중요한 문제이다. 요양병원을 포함한 장기 요양시설에서 요로감염은 폐렴에 버금가는 감염의 주된 원인으로 잘알려져 있으며, 요양병원에서 급성기 병원으로 전원되는 가장 흔한 원인중의 하나이다. 또한 요양시설에서 발생하는 패혈증의 원인이 될 수 있는 균혈증의 원인 중 45-50%를 차지하는 것으로 알려져 있다.
현재 도뇨관 환자분율을 파악하는 주된 이유는 결국, 도뇨관과 관련된 요로감염 등을 줄여 요로감염의 치료에 필요한 불필요한 의료비용의 발생이나, 환자의 건강과 관련된 의료서비스의 질을 높이기 위한 것이다. 이런 이유로 두 개의 미국 내 국가감염관리기구인 The Association for Professionals in Infection Control, The Society for Healthcare Epidemiology of America에서는 요양시설에서의 요로감염 진단 및 평가 기준을 정하였다. 이에 학회에서는 도뇨관 환자분율을 평가하는 근본적인 목적인 요로감염에 대해서도 폐렴과 같이 적절한 지표 관리가 필요하며, 이를 통해 병원의 적극적이고 체계적인 관리를 유도하고 요로감염을 예방하려는 노력을 향상시킬 필요가 있어 요로감염발생률를 지표 추가 항목으로 건의하였다.
기저귀사용률 지표 추가
정의: 대상기간 동안 입원하고 있는 전체 환자 중 (제외대상: 없음)
대상기간동안 기저귀를 하고 있는 환자 ×100
대상기간동안 입원중인 전체 환자의 수
요양병원 2013년도 적정성 평가 결과를 보면 요실금 환자분율은 저위험군의 경우 14%였고, 최소 0%에서 최대 94.6%까지 분포하는 것으로 조사되었다. 이런 환자들의 경우 적절한 약물치료 없이 요실금으로 인해서 기저귀를 사용하고 있을 가능성이 매우 높음에도, 요실금 또는 유치도뇨관 삽입 환자 중 배뇨조절 프로그램 실시 (패드, 팬티형 기저귀 포함) 환자분율 결과에서는 전체 평균 1.2%로 조사되었고, 평가대상 1,066 기관 중 0%인 기관이 716기관 (67.2%)로 가장 많은 것으로 나타났다. 이와 같이 상반된 두 개의 결과는 결국 요실금 환자를 포함한 요양병원 환자들에서 기저귀에 대한 관리가 부적절하게 이루어지고 있는 가능성을 보여준다고 볼 수 있다.
한국과 같이 고령인구가 많은 일본에서 요양시설 거주 노인들을 대상으로 한 연구에서도 기저귀를 사용 중인 110명 중 14.5%만이 요로감염이 없었고, 85% 정도는 세균성 방광염을 가지고 있는 것으로 조사되었고, 병원에 입원해 있는 노인에서 기저귀는 요로감염의 위험요소로 나타났다. 그러므로 이런 요로감염과 관련이 있을 수 있는 기저귀의 사용에 대해서도 정확한 정보를 파악하는 것은 요로감염 예방 및 의료서비스 향상을 통해서 환자 삶의 질 향상에 크게 기여할 수 있고, 이런 자료를 토대로 적절한 기저귀 사용의 지침 등을 만드는데 크게 기여할 수 있을 것으로 판단되어 학회에서는 전체 요양병원 입원 환자를 대상으로 기저귀 사용률 지표의 신설을 건의하였다.
학회에서 제출한 상기 지표 등이 반영이 될지는 미지수이지만, 만약 반영이 된다면 요양병원에서 비뇨기과의 위상을 크게 높일 수 있는 일이 될 수 있고, 보건당국에서 논의 중인 가산 제도 개선 등에서도 긍정적인 영향을 줄 수 있을 것이다. 이에 보험위원회에서는 노인비뇨기요양연구회 및 세부 분과학회들과 앞으로도 요양병원에서 비뇨기과의 위상 및 역량을 증가시킬 수 있는 여러 방안들에 대해서 협의해 나갈 예정이며 심평원 및 복지부와 같은 보건 당국에서 노인질환들 및 요양병원에서 비뇨기과의 중요성을 인지할 수 있도록 설득해 나갈 예정이다. 비뇨기과 회원들도 계속 진행될 것으로 예상되는 노령화 시대에 맞게 요양병원 및 노인질환에서 비뇨기과 의사로서의 역할에 대해서 많은 관심과 고민을 지속적으로 가질 필요가 있다.
비뇨기과 영역의 초음파, MRI 보험급여 기준에 대하여
(2015. 05.)
초음파는 비뇨기계 환자들의 일차 진단에 매우 중요한 도구로서 단순하면서도 빠르고, 비침습적이서 통증을 유발하지 않으며, 재현성이 뛰어난 장점을 가진다. 신장에서는 요배출 여부와 신기능을 더 잘 보여주는 검사로핵의학 검사가 있지만 비용 효과면에서 유리해 장기간 추적 관찰을 위한 검사로 초음파가 더욱 자주 이용되고 있다. 특히 수신증의 정도와 그 변화를 평가하기 위해 서는 연속적인 초음파검사 검사가 필요할 수 있다. 전립선 검사의 경우 경직장초음파는 시행이 간편하고, 술기 습득이 어렵지 않고, 경제적이며, 전립선뿐만 아니라 방광, 정낭, 정관, 사정관, 요도 등 다양한 정보를 줄 수 있기 때문에 실제 임상에서 많이 이용된다.
2015년 3월 5일,「요양급여의 적용기준 및 방법에 관한 세부사항」 (보건복지부 고시 제2015-40호, 2015. 3. 3.)을 다음과 같이 개정ㆍ발령하였다.
초음파검사는 「본인일부부담금 산정특례에 관한 기준」에 의한 산정특례 대상 중 급여대상으로 정한 경우에만 요양급여하며, 그 이외에는 비급여 대상임. 다만, 요양급여 대상에 해당되나, 산정횟수를 초과하여 시행시에는 환자가 전액본인부담토록 하였다.
따라서 비뇨기과 영역에서도 등록한 암환자가 등록일로부터 5년간 해당상병으로 진료를 받은 경우 치료 전 1회, 치료 후 1회이후의 추적검사 매1년마다 2회 급여 인정 된다.
희귀난치성질환 산정특례 대상으로 등록한 환자가 등록일로부터 5년간 해당상병으로 진료를 받은 경우 매1년마다 2회. 다만, 장기이식 환자의 경우(V005, V013, V014, V015)에는 장기 이식 수술 시 2회 추가 인정받도록 조치 되었다.
자기공명영상진단(MRI)의 경우 전립선암이나 신장암에서는 주로 병기 결정을 위해 사용되고 있다. 자기공명영상은 3차원 영상 자료를 토대로초음파나 CT검사보다 정확한 자료를 얻을 수 있고 전립선 주위 구조물과의 연관 정보를 많이 얻을 수 있는 중요한 검사법이다.
MRI와 관련하여 다246 자기공명영상진단(MRI)의 일반원칙 또한 세부산정 기준을 고시하였는데 MRI는 질환별 급여 대상 및 산정 기준에 해당하지 않는 경우에는 요양급여하지 않는 것으로 하였다.
MRI 검사의 급여 대상은 원발성 암의 경우 뇌종양, 두경부암, 연조직 육종 및 골 육종, 척추(척수)를 침범한 경우, 생식기관암의 경우 급여가 인정 되며, 전이성 암은 원발종양에 관계없이 전이 혹은 침범된 부위별로 인정 되는데 뇌, 척추(척수), 연조직 및 골, 생식기관의 경우 인정이 된다. 또한 타 진단방법 이후 2차적으로 시행한 경우 - 간암, 담낭암, 췌장암, 요로계암, 내분비샘암, 직장암 등에도 보험 급여가 인정이 된다. 이런 경우에는 타 진단방법으로 진단이 불분명한 경우로서 진료담당의사가 필요하다고 판단하여 MRI를 2차적으로 시행할 필요가 있는 경우에는 소견서를 첨부하여야 한다.
초음파나 MRI 등과 같은 진단에 관련된 중요한 검사도구는 의료진이 자유롭게 의학적 소견에 맞게 사용할 수 있도록 환경을 조성하는 것이 중요하다. 학회에서는 의료진이 의학적으로 필요한 상황에서도 제도적인 환경 때문에 진료에 제약을 받는 일이 없도록 하기 위해 지속적으로 노력하고 있다.
다만 현재까지는 비뇨기과 영역에서 초음파 및 MRI 검사는 비뇨기종양 환자에서 일부 보험 급여가 가능하므로 이들 규정을 잘 참고하여 비뇨기 암 환자 진료와 환자의 경제적 부담 감소에 도움이 되기를 바란다.
이와 관련된 개정 고시 전문은 비뇨기과 학회 홈페이지 보험소식란을 참조하기 바란다.
Hourly Urine Bag, Release-NF Antibacterial Foley Catheter, Leg Urine Bag에 대한 보험급여 기준
(2015. 05.)
자가 배뇨에 문제가 있는 사람들은 다량의 잔뇨와 감염으로 인한 합병증의 발생 빈도 증가로 인해 인위적인 도뇨가 필요한 경우가 많다.
배뇨에 대한 독립성 결여와 잔뇨 증가로 인한 요실금등을 해결하기 위해 시행할 수 있는 처치는 콘돔을 사용한 배뇨, 간헐적 도뇨법으로부터, 요도내카테터삽입, 치골방광루설치술 등이 있을수 있고 이중 요도내 카테터 삽입은 비교적 안전하고 술기가 용이해서 가장 많이 사용되고 있다.
한편 수술 후 일시적 배뇨곤란을 해소하기 위하여 또는 정확한 요량을 측정하기 위한 목적 등 기타 다른 목적에 의해 도뇨관을 삽입하는 경우도 상당히 많다.
하지만 대부분의 원내 발생 요로감염은 요로 카테터와 관련이 있다. 가장 흔한 병원 감염의 하나로요로 감염은 전체 병원 감염의 40%를차지하고 있으며, 입원 환자의 10-15%가 요로 카테터를 사용하고 있으며 이로 인해80%가 카테터 관련 요로감염 (catheter associated urinary tract infection; CAUTI)이 발생하게 된다. 이들 중 10-40%의 환자에서 세균뇨가 발생하는 등 심각한 감염질환으로 진행할 수 있다.
요도내에 카테터 삽입 하고 있거나 치골방광루 설치술등에 의해 치골상부 카테터를 사용하는 경우 감염을 예방하거나 줄일 수 있는 방법으로 요도카테터를 삽입한 요도와 회음부를 매일 소독하는 방법, 소변주머니 내에 소독액을 첨가하는 방법, 방광 내 세척 및 항생제 주입법, 항생제 도포 카테터의 사용 등 이 있다.
또한 소변주머니 (urine bag) 까지 배뇨 장치의 완전 폐쇄 상태를 유지하면서 자주 갈아주는 것이 좋고 청결상태를 유지하며 교환시에도 감염에 신경을 써주는 것이 좋다.
2015년 3월 5일,「요양급여의 적용기준 및 방법에 관한 세부사항」 (보건복지부 고시 제2015-40호, 2015. 3. 3.)에서 소변주머니의 일종으로 배뇨량을 정확하게 측정해야 할 때 사용하는 시간별 소변측정 용기(Urine Hourly Bag)에 대하여 다음과 같이 개정ㆍ발령변경하였다.
시간별 소변측정용기(Urine Hourly Bag)는 배뇨량의 정밀측정이 요구되는 경우에 사용 할 수 있다.
항생제가 첨가된 유치용카테타 Release-NF Antibacterial Foley Catheter는 감염의 우려로 항생제 예방요법이 필요하다고 인정되는경우인 각종 암(Cancer), Hodigikin’s병, 백혈병 등 항암제 사용으로 면역기능이 저하된 환자의 경우나 장기이식환자, AIDS환자, 중증화상환자, 척추손상으로 인해 하반신 운동불능 환자, 간, 신, 심기능 부전환자. 그리고 중증(severe) 이상의 급성 뇌졸중 또는 뇌손상 환자(6시간 이상의 의식손실 또는 급성소생술 후 글라스코우 혼수척도 3~8점 사이인 경우)유치 카테타가 필요한 중환자로서 당뇨병이 있거나 당뇨병이 있는 환자의 외과적 수술시에 사용하는 경우 사용개수에 상관없이 급여가 인정된다.
감염 관리에 신경을 써야 하는 치료자 로써 비뇨기과에서 카테더를 사용하는 사람이 굉장히 많다는 점에서 이번 개정은 매우 합리적이다 생각하며 이후에도 재료 비용에 비하여 임상적으로 감염관리에 큰 도움이 될만한 부분들이 개선 되어 환자 진료에 효율적으로 반영될 수 있기를 바란다.
아울러 2015년 4월 1일 부로 추가로 고시된 (보건복지부 고시 제2015-43호, 2015. 4. 1. 적용) 내용에서는 더 작은 크기이며 환자의 다리에 착용 가능한 레그백 (leg urine bag)에 대한 고시가 추가 되었는데 소변배출 목적의 인공루 (신장루, 방광루, 요도후 등)를 가진 환자 중 활동이 가능한 환자가 장시간 외출 시 소변을 모으는 목적으로 사용하는 경우에 요양 급여를 인정한다고 되어 있고, 개수도 주 당 1개씩 보험 급여가 인정이 된다. 이와 관련된 상병명으로는 T830 방광조루술 카테터에 의한 T82.0에 나열된 병태, Z435 방광조루술에 대한 처치, Z935 방광조루술 상태, Z436 신장조루술, Z936 신장조루술 상태 등이 있으므로 이들 병명 코드를 이용하면 된다. 환자의 편의성과 삶의 질 향상을 위하여 적극적인 이용을 고려해 볼만하다고 생각된다.
음경커프를 이용한 비침습적 압력-요류 검사의 소개
(2015. 05.)
남성들에게 있어서 하부요로 증상은 비뇨기과 외래를 방문하는 가장 흔한 이유 중 하나이다. 이러한 경우, 초기 치료를 시작하기 전에 평가되어야 할 임상적 상태 중 하나는 이러한 증상들이 방광 출구 폐쇄로 인한 것인지, 수축력이 저하된 배뇨근에 의해 이차적으로 발생한 것인지 구별하는 것이다.
전립선비대증 환자들 중 약물치료로부터 적절한 증상 호전을 보이지 않는 경우 다양한 종류의 전립선수술 (Transurethral resection of the prostate; TUR-P, Holmium laser enucleation of the prostate; HoLEP etc.)을 시행해 볼 수 있다. 반대로, 전립선비대증 환자들의 하부요로증상이 기능이 저하된 방광으로 인한 경우에는 이러한 수술적 치료가 별다른 효과를 나타내지 않으며, 잠재적으로 불필요한 수술을 시행하게 되어 환자들을 수술 후 일반적인 합병증과 발기부전, 요실금 등과 같은 전립선 수술의 합병증에 노출시킬 수도 있다. 전립선비대증 환자에서 수술적 치료 효과를 사전에 판단하기 위하여 수술 전 유용한 진단 검사 중 하나는 침습적인 요역동학 검사인 압력-요류검사 이다. 하지만 이러한 전통적인 요역동학 검사는 요도에 두 개의 카테터와 직장압을 측정하는 라인의 유치가 필요하여 상당히 침습적이고, 시간이 많이 걸리고, 환자들이 불편해 하거나 통증을 느끼게 되며, 시행 후 단기간 항생제를 사용해야 하고, 비용의 증가가 발생 하는 등 여러 가지 문제점 들이 있다. 그럼에도, 이 검사를 통한 방광 출구 폐쇄 배제에 대한 민감도는 60~80%정도로 보고되고 있어, 하부요로 증상을 보이는 환자들에게 이러한 검사의 비용-효과적인 면에서 통상적인 사용은 상당히 제한적 이다. 실제로 많은 병원들에서 이런 전통적인 요역동학 검사에 의한 압력-요류 검사는 그 시행이 상당히 제한적 이다.
이러한 제약 때문에 보다 편하고 덜 침습적인 방법으로 방광출구폐쇄를 진단할 수 있는 다른 검사방법을 찾기 시작하였으며, 음경커프를 이용한 비침습적 압력-요류 검사가 소개되었다. 이 검사 방법은 혈압측정 커프와 비슷한 작은 커프가 환자가 소변을 보는 동안 음경 주위에 감겨져 있고, 이 커프는 환자가 방광을 비울 때까지 점차적으로 확장과 축소를 여러 차례 반복하면서 소변줄기를 폐쇄시키게 된다.
소변줄기가 멈추게 되는 커프 압력이 보통 전통적인 요역동학 검사에서 측정되는 방광내압 (intravesical pressure)을 나타내는 요도폐쇄압 (urethral closure pressure)이다. 이 커프의 압력은 이 측정기기의 사용을 위하여 고안된 정상도표 (노모그램, nomogram)을 통하여 해석 되어 지고, 방광출구폐쇄 여부의 결과를 나타내게 된다. 이 검사는 통상의 요속검사처럼 외래를 통하여 시행할 수 있고, 빠르고, 간단하고, 비용이 저렴하다. 그리고 비침습적이어서 감염의 위험성이 낮다. 이 검사의 양성예측도는 94%, 음성 예측도는 70%로 보고되었으며, 이러한 수치는 기존의 전통적 요역동학 검사의 수치와 비슷한 결과이다.
여러 가지 기저 질환으로 마취의 위험성이 높거나 수술적 치료를 피하고 싶은 환자들은 수술전에 수술적 치료 결과를 미리 알고 싶어할 것이며, 반면에 하부요로 증상으로 인하여 심약해져 기꺼이 수술적 치료를 원하고 있는 환자들도 수술적 치료로 발생 가능한 위험성, 수술 후 현저한 임상증상의 개선 가능성을 수술 전에 알고 싶어할 것이다. 이 음경커프를 이용한 압력-요류 검사가 환자들에게 이러한 정보를 제공하여 치료선택의 폭을 넓힐 수 있을 것이다.
최근 보건복지부 고시 제2015-59호(2015년 4월 15일)에서 음경커프를 이용한 비침습적 압력-요류 검사가 비급여 신설 고시가 되어 임상에서 비급여 수가를 받고 사용할 수 있게 되었다. 향후 이 검사가 하부요로 증상을 호소하는 남성들의 진단과 치료에 도움을 주는 유용한 검사가 될 수 있고, 일부 기존의 요역동학 검사를 대체 가능할 것으로 기대하고 회원 여러분들의 많은 관심과 이용 바란다.
음경 첨규콘딜롬 처치 시 보험청구 know-how & tips
(2015. 06.)
HPV는 가장 흔한 성매개감염 중의 하나로, 성인 인구의 70%는 일생 동안 적어도 한번의 생식기 HPV감염을 경험한다고 한다. 성기 사마귀 치료의 일차목표는 육안으로 확인된 사마귀의 완전한 제거이다.
이를 위해 비뇨기과 의사들이 첨규콘딜롬의 치료에 가장 많이 사용하는 방법은 전기 소작술이나 CO2 레이저 소작술 및 외과적 절제일 것이다. 첨규콘딜롬의 소작시 발생하는 연기를 흡입하면 호흡기 유두종증을 유발할 수가 있기 때문에 시술자나 시술 보조자는 반드시 필터를 갖춘 연기 흡입 장치를 갖추어야하며, 시술시 최대한 공기중에 입자가 날리지 않도록 흡입기를 시술부위에 가깝게 하여야한다. 또한 시술 공간에 대한 적절한 환기를 유지하며, 흡입 감염의 위험을 최소화 할 수 있도록 시술자는 특수마스크를 착용 하여야 한다. 실제 진료현장에서 첨규콘딜롬을 치료하다 보면 시술의 정도에 비해 보상받는 수준이 약하여 속상할 때가 한 두 번이 아닐 것이다. 이에 첨규콘딜롬 처치에 대한 합리적인 보험청구 팁을 아래와 같이 소개하고자 한다.
일반적인 콘딜로마 처치시 보험 청구 팁
1. 크기가 작은 것 1-3개
- - R4305 음부콘딜로마치료법, 수술적치료 절제술, [전기소작술, 냉동소작술, 레이저절제술포함] (의원: 35,410, 병원: 33,740) + C5911 생검 1-3개 (의원: 20,390, 병원: 19,430)
- - 필요시 피부마취제 인스틸라젤 비급여로 환자에게 청구함
2. 3개 이상
- - R4305 음부콘딜로마치료법, 수술적치료 절제술, [전기소작술, 냉동소작술, 레이저절제술포함] x2 + C5911 생검 1-3개 혹은 C5912 생검 4-6개 (의원: 27,470, 병원: 26,180)
- - R4305을 x 2로 청구해도 일부 병 의원에서 삭감은 없었다고 함.
3. 크기가 크고 여러 개 있는 경우
- - 큰 것은 피부 양성종양 적출술 (N0141 혹은 N0142) 넣고 조직검사 (c5911 혹은 c5912 혹은 c5916) + 나머지는 피부전기소작술 (N0121 혹은 N0122)
- ● 피부양성종양적출술
- N0141가. 간단한것 [표재성인 것] simple (의원: 35,020, 병원: 33,370)
- N0142 나. 기타의 것 [근육층에 달하는 것] Others (의원: 52,400, 병원: 49,930)
- ● 피부전기소작술 또는 냉동술
- N0121 25 cm2 미만 (의원: 27,580, 병원 26,280)
- N0122 25 cm2 이상 (의원: 34,120, 병원: 32,510)
- - 음경 양성 신생물 (D29.0) 코드 넣고 R4001 외성기종양적출술 [가. 양성 benign] + 조직검사(c5911 혹은 c5912 혹은 c5916) + 나머지는 피부전기소작술 (N0121 혹은 N0122), 수가가 가장 높다 + 인정비급여로 HPV microarray (선택사항, 환자 민원제기시 문제)
- ● R4001 양성 benign (의원: 131,240, 병원: 125,060)
- ● C5916 절편 파라핀 블록 6개 이하 (의원: 32,190, 병원: 30,680)
주 : 이 내용은 정확한 규정에 의한 것이 아니며 따라서 법적 효력이 없고, 건수가 많은 기관은 사례별 심사로 조정 당할 수 있음을 양지해 주기 바란다.
자동봉합기(GIA) 및 복강경하 의료용 개창기구(Hand port) 관련 급여범위
(2015. 06.)
비뇨기과 수술중 사용하는 자동봉합기(GIA) 및 복강경하 의료용 개창기구(Hand port) 관련 보험적용 급여 범위가 확대 되었으나 (고시 제 2014-80호, 2014년 6월 1일 시행) 아직 잘 모르는 회원이 많은 것 같아서 다시 안내 한다.
요즈음 복지부 보험정책중 하나인 4대 중증질환 보장성 강화의 일환으로 개복수술용 GIA 및 복강경용 endo-GIA의 급여 범위가 확대 되었으며, 복강경하 의료용 개창기구(Hand port)도 기존에 공여신 적출술에서만 보험이 되던 것이 비뇨기종양 전 분야로 확대 되었다.
이 들 장비는 상당히 고가 이며 흔히 사용하는 재료이므로 급여 확대 부분에 대해 회원들의 정확한 이해를 통해 고난이 수술 수가 보상에서 손실을 최소화 하기 바란다.
자동봉합기 (급여범위 확대)
1. 비관혈적 전립선정낭전적출술, 비관혈적 신적출술 : 3개까지 인정
- 설명: 전립선적출술의 경우는 양측 pedicle 및 DVC ligation에 사용
- 신적출술의 경우는 신정맥, 신동맥, 부신부분에 사용
2. 방광대치술, 요관장피부문합술, 방광확대성형술 (장문합을 실시하는 경우), 방광전적출술, 비관혈적 신요관적출술 : 4개까지 인정
- 설명: 방광적출술 및 요관장피부문합술을 할 경우 (Radical cystectomy with ileal conduit or neobladder)에는 8개를 사용 가능
- 신요관적출술의 경우 신적출술에 3개, bladder cuff excision에 1개를 사용 가능
복강경하 의료용 개창기구 (급여범위 확대, GELPORT SYSTEM(급여 전환) 포함)
1. 적응증
- - 공여자의장기 이식용 신적출술
- - 공여자의장기 이식용 간절제술
- - 신장암, 방광암 수술 시
- - 그 외 사례별 인정
2. 인정개수: 1개
혈청 PSA 검사의 보험 급여 기준
(2015. 06.)
혈청 PSA 검사의 경우 전립선염, 전립선비대증 및 전립선암과 관련해서 비뇨기과에서 가장 많이 이루어지는 검사 중 하나이다. 하지만, 실제 임상에서 개개 의사별로 검사간의 간격이나 시행시기 등은 차이를 가지고 있고, 정확한 보험기준을 몰라 의학적으로 필요한 검사를 시행했음에도 삭감의 불이익을 당하는 경우가 많이 발생되기도 한다.
현재 전립선특이항원 검사의 보험 인정 기준은 40세 이상과 미만으로 분리되어 다음과 같다.
- (1) 40세 이상: 하부요로증상 등 임상소견, 병력 또는 검사결과 암이 의심되는 경우
- (2) 40세 미만: 전립선암의 가족력이 있거나, 직장수지검사 또는 초음파검사 등에서 전립선암이 의심되거나, 과거 전립선특이항원 검사 결과 이상(2.0ng/ml 이상)이 있는 경우
위의 기준으로 보면 실제 임상에서 만나게 되는 전립선비대증이나 전립선암 환자의 경우 삭감 위험은 크지 않다. 하지만, 전립선염 환자에서 실시하게 되는 경우에는 주의가 필요하다. 즉, 나이에 상관없이 급성이나 만성 전립전염의 경우 고시 기준에 포함되어 있지 않기 때문에 전립선염 환자들에서 PSA 검사를 처방하는 경우, 부진단명으로 전립선비대증이나 전립선암의증과 같은 진단명을 입력하는 것이 부당한 삭감을 피하는 방법일 것이다.
또한, 유리전립선특이항원 (Free PSA)검사는 PSA 검사결과 2.0ng/ml 이상에서 시행한 경우만 인정이 되도록 고시되어 있다. 또한, 직장수지검사 또는 초음파검사 등에서 암이 의심되는 객관적 소견이 있는 경우에서는 PSA 검사와 free PSA 검사 동시 시행을 인정해주고 있다. 그러므로, 위 두 가지 경우에 해당이 되지 않는다면 되도록 free PSA 검사는 처방하지 않는 것이 좋고, 부득이하게 시행하는 경우에는 직장수지검사를 시행한 소견을 꼭 기록하는 습관이 필요할 것이다.
현재, 같은 환자에서 반복적으로 이루어지는 PSA 검사 간격에 대한 보험인정 고시는 없는 상태이지만, 여러 삭감 사례들을 보면 1개월에 1번정도까지는 삭감을 당하지 않는 것으로 보인다. 실제, 모병원의 삭감 사례를 보면 거세저항성 전립선암 환자에서 유럽비뇨기과학회의 거세저항성 전립선암 정의에 맞는 환자 평가를 위해서 1주 간격으로 3회, 즉 월 2-3회 측정을 하였는데, 1회만 보험 인정이 되었다. 그러므로, 월 1회 이상의 PSA 검사가 꼭 필요한 경우에는 타당한 이유를 의무기록에 작성해 놓아야 할 것이다.
비뇨기과 분야 PET-CT 심사 사례 공개에 대한 분석 및 의견
(2015. 07.)
보건복지부 고시 제2014-174호(‘14.12.1시행)로 양전자단층촬영(FDG-PET)의 급여기준이 시행되고부터 신장암, 전립선암, 방광암 등 비뇨기계 악성신생물 상병에 시행된 양전자단층촬영(FDG-PET) 검사중 상당 사례가 지속적으로 부당 삭감이 되고 있다고 판단된다.
현재 이러한 문제는 양전자단층촬영(FDG-PET)의 너무 애매하게 고시된 급여기준과 정확한 심사 지침이 없기 때문으로 판단된다.
본 학회 보험위원회에서 이러한 상황을 개선하기 위하여 다각적 노력을 하고 있음을 이해해 주기를 바라며 당분간 정확한 기준이 나오기 전에는 각자 회원들이 다음과 같은 삭감 사례를 잘 이해하고 삭감 방지를 위해 노력해야 할 것으로 생각된다.
따라서 최근 건강보험심사평가원에서 공개한 2015년 2/4분기 PET-CT 심사사례 공개 내용 중 비뇨기과 분야 3건의 사례를 분석해 보고 이에 대한 대책 및 의견을 제시해 보고자 한다.
사례 1 : 신장의 악성신생물 상병에 재발 의심소견 없이 촬영한 PET 인정여부
■ 청구내역
○ 상병명(52세/여) : 신우를 제외한 신장의 악성 신생물, 오른쪽
○ 주요청구내역 : 다335가 F-18 FDG 양전자단층촬영-토르소 1×1(2015.1.24.) ▶ 조정
■ 진료내역
○ (2015.1.15.)
- 복부 & 흉부 CT: no evidence of recurrence or metastasis
- Bone scan: no evidence of bone metastasis
○ (2015.1.22.) 진료기록부
- s/p 2012.11.23. radical nephrectomy, Rt.: RCC, multilocular cystic type pT1aNx
- UA: neg
- Plan: PET
○ (2015.1.24.) PET
no abnormal hypermetabolic lesion suggesting malignancy
■ 심사결과
○ 2012년 신장암 진단 하 근치적 신적출술 후 외래 F/U 중 2015.1.15. 촬영한 흉부 CT, 복부 CT, 골스캔 상 재발 소견이 없음에도 9일후 PET(2015.1.24.) 검사를 촬영한 경우로, PET 검사를 시행할만한 타당한 사유가 확인되지 않으므로, 요양급여비용으로 인정하지 아니함
분석 및 향후 방안 (비뇨기과 보험위원회 의견)
- 신장암 수술 후 재발 의심 소견 없는 단순 F/U PET-CT는 향후에도 삭감 가능성이 높을 것으로 판단되며 향후 재발 의심 소견 있는 경우에만 검사를 권장한다. 예를 들어 흉부 촬영에서 새로운 결절 관찰, 복부 CT에서 새로운 종괴나 임파결절 의심 소견, 골 스캔에서 골전이 의심 소견 등이 보이는 경우 등이 해당 될 것 같고 영상의학과, 핵의학과의 판독 소견이 필요 할 것으로 판단된다.
사례 2. 전립선의 악성 신생물 상병에 골전이로 촬영한 PET 인정여부
■ 청구내역
○ 상병명(78세/남) : 전립선의 악성 신생물
○ 주요청구내역 : 다335가 F-18 FDG 양전자단층촬영-토르소 1×1(2015.3.25.) ▶ 조정
■ 진료내역
○ (2013.5.16.) Prostatic-Bx: Adenocarcinoma, Gleason Score 9(4+5)
○ (2013.5.27.) CT & MRI T3bN0M1b
- diffuse cancer, mainly in inner gland & Lt. peripheral zone
- Bone metz (Lt. ischium)
Bone scan(삼덕동) r/o Lt. pubic bone metz
○ (2013.6.5.) ADT(androgen deprivation therapy) start(~ 중략~)
○ (2015.1.28.) 진료기록부
- Bone scan(1.26일) compared with the previous bone scan of 2013.12.23.
1. increased intensity and extent of tracer uptake in metastatic bone lesion of lt. ischium
2. newly appeared increased tracer uptake in left 5th rib and L1-2 spines R/O bone metastasis
- stop casodex
○ (2015.2.25.)
plan) PET: Bone scan에서 multiple metz 있으나, 통증이 있는 Rt. iliac bone은 이상이 없음
○ (2015.3.25.) PET
:aggravated findings. compared with the previous PET/CT of 2013.8.2.
■ 심사결과
○ 2013.5월 전립선암 진단 시 골전이 확인되어 ADT(androgen deprivation therapy) 투여를 시작하였고,
2015.1.26. 시행한 골스캔 검사에서 이전 검사(2013.12.23.)에 비해 악화된 소견을 보여 카소덱스정 투여를 중단한 경우로, NCCN 가이드라인 등 참고할 때 골전이 관리는 골스캔이 가장 적절하며 또한 전립선암은 FDG uptake가 잘 안되는 암종으로 PET 검사를 시행할 만한 타당한 사유가 확인되지 않으므로, 요양급여비용으로 인정하지 아니함
분석 및 향후 방안 (비뇨기과 보험위원회 의견)
- 조금 애매한 부분이 있으나 심사결과 또한 비합리적이라고 볼 수만은 없을 것으로 생각된다. 다만 전립선암 전체에 대한 PET-CT 불 인정 하려는 듯한 문구는 이해 할 수 없으며 이에 대해서는 지속적으로 심사평가원과 협의할 예정이다. 향후 이와 비슷한 사례가 있다면 F/U 도중 PSA 상승시에 F/U Bone scan 없이 바로 F/U PET-CT 검사를 시행한 경우에는 인정 받을 수도 있을 것으로 판단된다.
사례 3. 방광의 악성 신생물 상병에 촬영한 CT에서 폐전이로 의심되는 폐결절 확인 후 촬영한 PET 인정 여부
■ 청구내역
○ 상병명(75세/남) : 방광의 악성 신생물
○ 주요청구내역 : 다335가 F-18 FDG 양전자단층촬영-토르소 1×1(2015.3.13.) ▶ 인정
■ 진료내역
○ (2015.3.10.) CT, abdomen & pelvis post
- history :
1. S/P left nephroureterectomy and adrenalectomy for urothelial carcinoma
2. compared with 2014.11.26. CT
- conclusion :
1. metastatic lymph node or local tumor recurrence at the left nephrouretectomy site
2. several enhancing nodules in the bladder, up to 1cm
⇒ r/o bladder cancer
3. A 1.7-cm ill-defined soft tissue lesion at the left ureterovesical junction, op site
⇒ r/o local tumor recurrence
4. no change of several benign-looking low attenuations in the liver
5. A 1-cm nodule in the left upper lobe lingula
⇒ r/o metastasis, r/o inflammatory nodule
○ (2015.3.13.) Fusion Whole Body PET(F-18 FDG)
- 임상소견: Bladder CA, TCC(Transitional cell carcinoma)
- 검사목적: recurrence w/u
- 결론
1. metastatic lymph node or local tumor recurrence
2. hypermetabolic nodules in both upper lungs: metastasis most likely
○ (2015.3.17.) 경요도적방광내종양수술
■ 심사결과
○ 방광의 악성 신생물 환자로 2015.3.10. 촬영한 CT 검사에서 폐전이가 의심되는 1cm 폐 결절이 확인 (r/o metastasis, r/o inflammatory nodule) 되어, pulmonary nodule에 대한 확인 검사로 시행한 PET는 의학적으로 타당 하므로, 요양급여비용으로 인정함
분석 및 향후 방안 (비뇨기과 보험위원회 의견)
- 요로상피세포암 수술 후 재발한 방광암 환자에서 방광암에 대한 경요도 수술 전 PET-CT 검사 인정 건으로서, 복부 CT에서 국소 재발 또는 임파결절 의심 소견이 보였고, 흉부 CT에서 결절이 보인 경우이다. 즉 이런 경우라면 병기설정 개념이고, 사전에 CT 검사를 시행한 경우지만 당연히 인정 될 것으로 판단된다. 향후 유사 증례의 경우 사전 CT 검사를 시행한 경우라도 흉부 CT 의 결절이나 복부 CT의 종괴에 대해서는 조직학적 확진이 어려운 경우이므로 당연히 인정 될 것으로 판단된다.
비뇨기과 보험급여 기준에 대한 Q&A 모음 - 학회 홈페이지 정회원 공간 2015년 상반기 자료
(2015. 07.)
(일러두기)
학회 홈페이지 정회원공간을 통해 비뇨기과 보험급여 기준에 대한 여러 가지 좋은 질문을 주셔서 감사드립니다.
학회의 공식적 입장에 따라 자유게시판 익명 질문은 답변 곤란합니다.
심평원의 심사 기준은 본 학회 보험위원회에서도 모든 건에 대하여 정확하게 판단하기 곤란합니다. 따라서 이 내용은 법적 효력은 없으며 정해진 규정이 아님을 양해 바랍니다.
다만 그간의 경험에 따라 보험위원회 생각에 맞추어 답변 드리오니 참고 바라며 혹시 답변에 틀린 부분이 있거나 실제 삭감 사례가 있다면 보험위원회로 다시 알려 주시기 바랍니다. 특히 행위별 심사삭감 사례를 분석해 보면 환자의 특수한 상황에 따라 다른 여러 가지 행위나 재료 들에 대한 청구들은 인정이 되는 경향 인것 같으나, 단일 기관에서 행위별로 모든 환자에 대한 일괄적인 청구들은 삭감 가능성이 높아지는 것 같으므로 환자의 특성에 맞게 소신 진료를 하시고 일괄적인 청구는 지양 하는 것이 좋겠습니다.
Q.
양측성 요관 결석의 경우 당일 양측을 ESWL을 실시하는 경우 삭감되는 사례가 있던데, 그 이유는 무엇인가요 ?
원칙적으로는 Double J를 한족에 삽입하고 시행한다지만, 개인의원에서는 시행이 어렵고 결석의 크기가 비교적 작은 경우에는 양측을 동시에 시행하여 어느 한쪽이라도 Obst.를 해소하는 것이 좋을 것 같은데 ?
A.
ESWL의 경우 양측에 대한 삭감기준은 없는 것으로 알고 있습니다. 이론상 각각 100% 가 맞을 것 같은데요 실제 경우의 수가 작아서 삭감이 어떻게 되는지는 잘 모르겠습니다. 심평원에서 혹시 동시 수술이라고 생각하고 100 + 50 % (병의원급) 정도로 삭감 당할 수는 있을 것 같습니다. 다만, 청구시 일측에 두 번인지 양측에 각각인지 등을 심평원에서 헤아리지 않았을 수 있으므로, 각각의 결석이 ESWL 인정기준에 맞는다면 심평원에 이의신청이 가능하리라 생각됩니다. 현재 본 학회에서는 ESWL 뿐 아니라 양측 URS 수술 등 양측 요관결석의 특수성을 인정받기 위하여 다각도로 노력 중입니다.
Q.
일측에 상부요관과 하부요관에 결석이 있는 경우 각각 100 % 산정이 가능한지요 ?
각각 100% 청구가 불가 하다면, 통증의 원인이 어디에 있을지 모르고, Obst.를 빨리 해소하기위해 하루에 상부요관과 하부요관을 동시에 ESWL을 실시 한 경우 150% 청구가 가능한가요 ?
오늘 하부요관 실시하고, 내일 상부요관 한다면 어차피 150% 이니까요 ?
신장결석과 요관 결석은 하루에 동시 치료가 가능 하다고 알고 있습니다.
A.
일측에 위치한 상부요관결석과 하부요관결석의 경우 URS시행 시에는 150% (병의원급) 로 동시산정이 가능합니다. ESWL의 경우에는 위에서 말씀 드린대로 각각의 결석에 대한 인정기준만 존재하며, 일측에 위치한 상부요관결석과 하부요관결석 등에 대한 특수성은 따로 인정되지 않습니다. ESWL 금기사항에 하부 요로 폐색이 있는 경우가 명시되어 있어서 더구나 동시에 하는 경우는 삭감 우려가 큽니다. 하부요관결석을 ESWL으로 모두 해소한 이후에 상부요관결석을 새로이 시작하는 경우는 각각 100% 인 정될 수 있을 것 같습니다.
신장 결석과 요관 결석은 각각 따로 산정이 가능하지만 요관 결석은 상부 하부 동시에 시행하는 경우라면 하나만 청구가 가능할 것으로 생각됩니다.
하지만 실제 심평원의 정확한 심사 기준은 본 보험위원회에서도 정확히 알기 힘듭니다. 실제 삭감 사례가 있다면 자세히 알려 주시기 바랍니다.
Q.
얼마전 경험인데 비교적 큰 UVJ stone(2cm)을 URS를 시행하려고 했는데 수술실에서 보니 이미 방광에 나와있어서 방광절석술을 시행하고, 남은 결석을 확인하기 위해 ureteroscopy를 시행한 경우 청구는 어떻게 하는 것이 좋습니까 ?
A.
방광절석술과 요관경을 동시 산정할 수 있으며, 부수술은 50% (병의원급) 로 청구가 가능 할 것으로 생각 됩니다.
Q.
사고로 인하여 비교적 깊은 음낭 손상으로 환자가 내원한 경우 고환 손상이나 주위 조직의 손상 유무를 학인하고 변연 절제, layer by layer 봉합을 하였는데 창상봉합술 밖에 청구가 안 된다고 들었습니다.
창상 세척, 동반 손상 유무 확인, 단계별 봉합 등을 고려 해볼때 기존의 음낭 수술과 별다른 수술 시간의 차이도 없고 노력도 더 많이 드는데 수가가 3만원 박에 안된다니억울 했습니다.
음낭 손상 치료에 대한 새로운 수가코드가 필요할 것으로 사료되는데 어떻습니까 ?
A.
음낭재건술 (R3903) 이란 수가 code가 있으며, 수술기록지와 의무기록 등을 충분히 기재하여 청구한다면 별다른 문제가 없으리라 여겨집니다.
Q.
질환별로 청구 가능 한것에 대해 시술 수가 뿐만 아니라 주된 재료 뿐만 아니라 사소한 재료(실, 거즈, 압박붕대 등등)에 대한 부분 까지 공개 해주셨으면 좋겠습니다.
A.
이런 부분은 공개를 안 하는 것이 아니며 대부분 고시 등을 통해 공개가 되어 있습니다.
그렇지 않아도 본 학회 차원에서 이런 부분에 대한 책자 발간 예정이 있습니다.
우선은 “건강보험요양급여비용” 책자 와 “요양급여 적용기준 및 방법에 관한 세부사항과 심사 지침” 책자 등을 구해서 참고 하시기 바랍니다.
주의 하실 부분은 고가의 치료재료들 중 일부는 별도 보상 고시가 된 것들이 있고 이 부분은 별도 청구가 가능하지만, 위에 언급하신 실, 거즈, 압박붕대 등 중저가 소모품 재료들은 대부분 행위 수가에 포함되어 있습니다. 따라서 이 들 재료는 별도 보상이 거의 불가능합니다.
Q.
방광경하 요관스텐트 제거술은 방광경 검사 수가 보다 낮은데, 스텐트를 제거 하려면 위치 뿐만 아니라 스텐트로 인한 방광내 문제를 같이 확인해주는 것이 일반적인데 수가가 더 낮다니 이해가 잘 안됩니다.
또한 방광경하 스텐트 삽입술도 방광경 검사 수가에 비해 300점 정도 밖에 차이가 안나던데, 시술 노력에 비해 수가 차이가 너무 적은 것 같습니다.
A.
아마 작년 하반기 선택진료보상비 축소 과정의 일환으로 이루어진 고도 처치 수술 수가 50% 인상 과정에서 방광경 수가만 인상되어 이런 결과가 생긴 것 같습니다. 향후 심평원에서 이러한 유사 및 연관 행위 상대가치 점수 역전 부분에 대한 재조정이 이루어 지리라 예상됩니다.
Q.
일측 수신증 환자에서 하부요관의 병변으로 의심이 되어 방광경 검사를 통해 방광내부와 UVJ를 확인 후 이상 소견이 발견되지 않아 요관경을 이용하여 요관을 관찰 한 경우 방광경, 요관경 둘다 청구가 가능 한지요 ?
A.
원칙적으로는 불가능 합니다. 요관경 시술의 행위 정의에 방광을 관찰 하는 부분이 포함되어 있습니다.
요관경만 청구 하는것이 좋겠습니다. 다만 드물게 특수한 상황에서 사안별로, 즉 방광경하 방광내 생검등을 했다 던가, 방광내 응혈이 많아서 응혈 제거술을 시행하고 이차적으로 요관경을 했다던가 하는 경우는 Ureteroscopy를 1.0 청구하고 부수술인 방광경 이나 방광경을 이용한 시술을 0.5로 산정하여 청구 가능하리라 생각됩니다. 하지만 일괄적인 이런 식의 청구는 오히려 불리하게 작용할 수 있으므로 주의 하시기 바랍니다.
Q.
요관결석 환자나 다른 요관 질환자의 경우 요관경의 진입을 시도 하였으나 fail하여, guide만 삽입 후 2-3일 후 다시 요관경을 시술을 시행한 경우 첫번째 수술시 청구 가능 한것은 무었이며, 2차 수술시 청구 가능 한것은 무었인지 궁금합니다.
A.
이런한 부분에 대한 정답은 없습니다. 다만 제 개인적인 생각을 말씀 드리겠습니다. 물론 모든 시술 경우를 이런 방법으로 청구하는 경우는 당연히 더 큰 피해를 입을 수 있으므로 주의 하시기 바랍니다. 1차 수술시 가이드와이어만 삽입을 했다는 것이 조금 이해가 되질 않습니다. 가이드 와이어가 삽입되었다면 요관 부목도 삽입 가능 할 것이고 이런 경우는 1차 방광경하 요관 부목 삽입술, 2차 요관경하 결석 제거술 이 각각 100% 청구가 가능할것 같습니다.
Q.
알파차단제 종류가 자트랄, 카두라, 하루날, 하이트린 이정도로 알고 있습니다. 이 중에서 1T HS가 아니고 2T HS가 가능한 약제가 뭐가 있습니까. 카두라가 가능한 것으로 알고 있습니다만. 자꾸 삭감이 되어서요.
A.
보험인정 기준은 모두 식약청 허가사항 이내입니다. 따라서 현재 모든 약제가 약의 최대용량까지만 보험인정 기준입니다. 현재 제가 알고 있기로는 하루날, 카두라는 2T까지 보험 인정 됩니다. 하이트린은 10 mg까지 가능 합니다. xatral은 공식적으로 2T 불가능 합니다. 이 때 중요한 점은 원칙적으로는 단계별 증량만이 인정된다는 점입니다. 처음부터 2T 사용하는 경우는 삭감 가능성이 있습니다. 또한 기관별로 심사 및 삭감 기준이 조금 다를 수 있다는 점은 이해하시기 바랍니다. 만약 단계적 증량을 했고 의무기록에 1T 사용 후 증상 개선이나 검사 결과 개선이 없어서 증량 했다는 기록이 있다면 이의 신청 하시기 바랍니다.
초음파 급여기준 확대에 대한 안내
(2015. 08.)
2015년 9월 1일부터 초음파 검사에 대한 급여기준이 확대된다 (근거: 보건복지부고시 2015-142호). 기존 초음파 급여화는 2013년 10월1일부터 4대 중증질환자에 대해 산정특례(V 코드)를 부여받은 진단자만을 대상으로 연 2회(심장질환은 연 3회) 건강보험 수가를 적용했다. 하지만, 이런 기준은 급여 적용이 제한적이라는 지적을 그 동안 받아왔다. 즉, 산정특례 코드 (V 코드)를 부여 받은 진단자만을 대상으로하였기 때문에 질병 진단 과정 중에 실시한 경우는 그 동안 급여 인정에서 모두 제외되었고, 이미 진단된 환자의 치료 효과 모니터링과 추적 검사만 인정되었다.
실제로 초음파 검사의 경우 특성상 4대 중증질환의 초기 진단 시에도 흔히 사용되므로, 보장 강화의 취지에 맞게 4대 중증질환 의증 환자의 진단 과정에서 의학적 필요에 따라 실시한 검사도 9월부터 인정하기로 한 것이다.
이번 개정안에 따르면, 4대 중증질환인 암·뇌혈관·심장·희귀난치성질환 등이 의심돼 초음파 검사를 실시하는 경우 1회 급여로 인정된다. 발표된 내용을 정리하면 진단시 1회 급여로 인정하는 것은 질환이 의심되는 에피소드당 1회만 해당된다. 그리고, 이번에 확대 적용된 초음파 검사 급여기준 범위는 ▲증상이나 징후 또는 타검사상 이상 소견이 있어 질환을 의심해 실시한 초음파 검사는 인정된다. 이와 함께 ▲환자의 과거력에서 의심되는 질환에 특이적인 과거력이 있어 실시한 경우 ▲무증상 환자이나 의심되는 질환의 고위험군으로 분류할 수 있는 근거가 있어 실시한 초음파 검사 등도 인정된다. 하지만, 검진 목적으로 무증상 환자에게 주기적으로 실시하는 초음파 검사는 급여로 인정되지 않으며, 비급여 대상이라는 점은 주의할 필요가 있다.
세부 인정기준은 다음과 같다.
1. 일반원칙
초음파 검사는 급여대상 및 산정횟수에 해당되는 경우에 요양급여하며, 그 이외에는 비급여 대상임.
다만, 아래 2. 나.~마.의 경우 요양급여 대상에 해당되나, 산정횟수를 초과하여 시행시에는 환자가 전액본인부담토록 함.
2. 급여대상 및 산정횟수
가. 「본인일부부담금 산정특례에 관한 기준(보건복지부 고시)」 [별표 3(중증질환)]의 구분 1~3과 [별표 4(희귀난치성 질환)]의 구분5로 분류된 질환 (암, 뇌혈관, 심장, 희귀난치성질환)이 의심되어 실시하는 경우: 1회 인정
나. 등록한 암환자가 등록일로부터 5년간 해당상병으로 진료를 받은 경우 (V193)
- (1) 치료 전 1회, 치료 후 1회
- (2) 위 (1)항 이후의 추적검사: 매1년마다 2회
다. 해당 상병의 뇌혈관질환자가 해당 수술 또는 약제투여를 받은 경우 및 I60~I62 상병의 중증 뇌출혈환자가 급성기에 입원하여 진료를 받은 경우 (V191, V268): 산정특례 적용기간 중 2회 이내인정라. 해당 상병의 심장질환자가 해당 수술 또는 약제 투여를 받은 경우 (V192): 산정특례 적용기간 중 3회 이내 인정
다만, 경피적 대동맥판삽입을 시행한 경우에는 「요양급여비용의 100분의 100미만의 범위에서 본인부담률을 달리 적용하는 항목 및 부담률의 결정 등에 관한 기준」 [별첨]의 실시 조건에 따라, 임상자료 제출을 위해 심장초음파를 실시한 경우 별도 요양급여를 인정함.
마. 희귀난치성질환 산정특례 대상으로 등록한 환자가 등록일로부터 5년간 해당상병으로 진료를 받은 경우 (V001~)
- (1) 매1년마다 2회
- (2) 다만, 장기이식 환자의 경우(V005, V013, V014, V015)에는 장기 이식 수술 시 2회 추가 인정
위의 개정안을 살펴보면 아주 자세하게 급여가 적용되는 경우와 그렇지 않은 경우를 구별하고 있지 않고, “의심되어 실시하는 경우”로만 명시하고 있는 것을 알 수 있다. 하지만 초음파가 사용되는 경우가 워낙 광범위하고 실제 급여 인정범위에 대한 혼선이 예상되어 보건복지부에서는 추가로 임상 사례 질의/응답 문건을 통해서 급여 인정 범위에 대해 추가적으로 가이드라인을 제시하였고, 시행 후 심사 사례 공개와 연계하여 적용 사례를 지속적으로 업데이트하고 관리할 예정이다. 보건복지부에서 배포한 질의/응답 내용 중 중요 부분을 정리하면 다음과 같다.
의심되는 환자의 범위는 앞에 서술한 것과 같이 증상/징후/타 검사상 이상 소견이 있는 경우, 특이적인 과거력, 고위험군으로 분류할 수 있는 경우 3가지로 정리할 수가 있는데, 이런 내용들은 의무기록에 충실하게 기록을 해야 될 것이다. 또한 중증질환 산정특례가 만료된 환자가 증상, 징후 또는 타검사상 이상소견이 있어 질환의 재발을 의심하여 실시한 초음파 검사도 인정되므로, 비뇨기계 암 환자에서 산정특례 기간이 지난 후 여러가지 이유로 재발이 의심되는 경우에도 급여 인정이 가능하다.
이번에 배포된 질의/응답 문건에는 전립선초음파 검사에 대한 내용도 있는데, 다음과 같다.
질문> 배뇨시 불편감을 호소한 환자로 전립선비대증과 전립선암 모두 의심이 되어 진단을 위해 남성생식기초음파(전립선·정낭)를 시행한 경우,
답변> 암 의심하에 진단을위한 초음파 검사는 급여대상임.
위 질의/응답 내용을 검토해 보면 하부요로증상으로 내원한 50세 이상의 남성이라면 처음 시행하는 1회의 경직장전립선초음파검사도 급여 적용이 될 가능성이 있다고 해석할 수 있다. 기본적으로 증상 만으로는 전립선암과 전립선비대증을 구별할 수 없고, 호발 연령도 비슷하기 때문이다. 하지만, 이번 급여기준 확대의 경우 학회 등과 세부 기준들에 대한 충분한 논의 없이 보장성 강화라는 목표만을 위해 다소 빠르게 진행되었기 때문에 실제로 앞으로 심사 사례 등을 통해서 세부 기준에 대해 계속 논의가 이루어질 것이라고 예측되기 때문에 당분간은 급여 적용에 주의할 필요가 있다. 다만, 현재의 기준에서도 다음과 같은 경우라면 전립선초음파도 급여 적용이 될 수 있을 것이라고 예측해본다. 가령, 건강검진이나 타과에서 전립선특이항원 검사 또는 직장수지검사 등을 통해 이상 소견이 발견되어서 처음 내원한 환자라면 전립선비대증/전립선암이 모두 의심되는 경우로 급여 적용이 될 것이다. 또한, 우선직장수지검사와 전립선특이항원검사를 시행하여 이상 소견이 발견되어 추가로 전립선초음파검사를 하게 되는 경우에도 급여 적용이 가능하다고 해석할 수 있다. 또한, 육안적 혈뇨 등으로 신장이나 방광암이 의심되거나, 촉진검사 상에서 고환암이 의심되는 경우에도 급여 인정이 가능하다.
하지만, 세부 인정 기준에 대해 충분한 검토가 이루어지지 않은 현재 상태에서 가장 우려되는 점은 암이 의심되어 검사를 시행하였으나 최종 판독 결과가 암이 나오지 않은 경우들이다. 기존에도 무통성 육안적 혈뇨로 내원하여 조영증강 CT 검사를 한 경우들에서 최종 판독결과가 결석으로 나온 경우에 조영제 사용 부분에 대해 차액을 심사조정 당하는 경우들이 빈번했기 때문에 암이 나오지 않은 초음파 검사에 대해서 삭감과 같은 불이익이 발생되지 않는지 지켜보고 모니터링 할 필요가 있다.
또한, “진단시 1회”에 대해서도 주의할 필요가 있다. “에피소드당 1회”로 설명을 하고 있는데 다음과 같다.
- 1) 의심되는 질환이 다른 경우 즉, 산정특례 코드상 다른 질환을 의심하여 실시한 초음파 검사 인정
- 2) 이전에 동일한 질환을 의심하여 초음파를 실시한 적이 있으나 초음파검사상 유의미한 결과가 아니었고, 해당 질환의 산정특례 적용을 받지 않을 경우, 다시 동일한 질환 발생을 의심할만한 에피소드가 새로 발생하였다는 의학적 판단 하에 실시한 초음파 검사인정
- 3) 이전 초음파검사 결과와 비교(size 등)하기 위하여 주기를 두고 실시한 초음파 검사는 동일한 에피소드로 판단하여 불인정 (비급여), 단, 환자의증상, 징후, 타검사상 이상 소견이 새롭게 발생한 경우는동일 질환을 의심하더라도 새로운 에피소드로 인정
즉, 가령 신장이나 방광암이 의심되어서 시행한 경우에 암이 발견되지 않았다면 다음에는 이전과 큰 차이를 보이는 검사결과나 증상 없이는 두 번째부터는 비급여가 된다고 해석이 된다. 또한, 전립선특이항원이 높아서 전립선초음파검사를 급여로 시행하고 전립선조직검사에서 전립선비대증으로 진단된 경우가 있을 수 있는데, 이런 경우 다음에는 우선적으로 전립선특이항원검사를 통해서 추적관찰을 하게 된다. 이와 같은 경우에서 전립선특이항원이 계속 높다는 이유만으로는 비급여에 해당된다고 보는 것이 현재로서는 가장 타당해 보인다. 다만, 아주 급격한 전립선특이항원 수치의 상승이 있거나 직장수지검사 상에서 새로운 이상 소견 등이 발견된 경우라면 새로운 에피소드로 급여 인정도 가능하기 때문에 이는 앞으로 심사사례를 통해서 세부 기준을 마련할 필요가 있다.
아무튼 대한비뇨기과학회 보험위원회에서는, 보건복지부에서 추진하고 있는 향후 모든 초음파검사에 대한 전면 급여화 방안의 전 단계로 4대중증질환 의증에 대한 초음파 검사 급여화가 시작된 것으로 판단하며, 당분간 초기에는 삭감이 거의 없을 것으로 사료되므로 해당 경우라면 적극적으로 보험적용 초음파 검사를 실시하여 향후 예상되는 비뇨기계 초음파검사의 규모를 크게 보이게 할 필요가 있을 것으로 판단하고, 환자 진료시 환자의 경제적 부담 경감과 진료의 효율을 위하여 적극 활용해 줄 것을 부탁 드리는 바 이다.
2015년 심평원 수술의 예방적 항생제평가 변화 내용에 대한 안내
(2015.08.)
그 동안 수 차례 해 오던 심평원 수술의 예방적 항생제평가가 올 해에도 9월 1일부터 11월 31일까지 3개월간 예정되어 있다. 대상기관은 평가대상 수술이 최소 10건 이상 발생한 병원으로 상대평가를 통해 순위 및 등급이 부여되게 된다. 대상 수술은 7개과 15개 수술로 다음과 같다.
| 진료과 | 수술종류 | 진료과 | 수술종류 |
|---|---|---|---|
| 외과 | 위, 대장, 복강경하담낭 유방수술, 갑상선수술 | 흉부외과 | 심장수술 (CABG, Valve OP) |
| 신경외과 | 개두술, 척추수술 | ||
| 정형외과 | 고관절치환, 슬관절치환, 척추, 견부 | 비뇨기과 | 전립선절제술 |
| 산부인과 | 자궁적출술, 제왕절개술 | 안과 | 녹내장수술 (외래 진료분 포함) |
이전과 가장 큰 변화는 본학회 보험위원회에서 그 동안 전립선수술과 관련해서 많은 이의를 제기하여 전립선적출술 (R3950), 전립선정낭전적출술[림프절적출포함] (R3960) 두 개의 수술은 기존 평가 대상에서 모니터링 지표로 변경되면서 평가대상에서 제외가 되었고, 경요도적 전립선절제술(R3975), 광선택적 전립선 기화술 (R3976), 홀뮴 레이저를 이용한 전립선 광적출술(R3977) 3개의 전립선절제술만이 올해 평가 대상이다.
세부 평가 지표 및 제외기준은 다음과 같다.
□평가지표
| 지표명 | 비고 |
|---|---|
| ① 피부절개 전 1시간 이내에 최초 투여율 | 녹내장 제외 |
| ② Aminoglycoside 투여율 | |
| ③ 3세대 이상 Cephabsporin 투여율 | |
| ④ 병용 투여율 | |
| ⑤ 퇴원시 항생제 처방율 | |
| ⑥ 항생제 총 평균 투여일수(원내투여+퇴원처방) | 상대 평가 |
| ⑦ 항생제 알러지 기왕력 기록률 (M) | 별도항목 기록 |
| ⑧ ASA class 기록률 (M) | 녹내장 제외 |
| ⑨ 수술 후 혈당 조절 환자 비율 (M) | 심장수술 적용 |
| ⑩ 적절한 제모 환자 비율 (M) | 담낭 슬관절 녹내장 갑상선
유방양성종양 내시경 자가제모 |
| ⑪ 수술 중ㆍ후 정상 체온 유지 환자 비율 (M) | |
| ⑫ 수술 후 감염관련 제외율 (M) | 평가대상 수술 중 술후 감염
제외율 40% 이상 존재시 가산제외 |
□공통 제외기준
| 모든수술 평가대상 분모제외 |
|---|
| [전체 지표]
•18세 미만의 환자 •전원 온 환자 •수술 전 24시간 이내 38℃ 이상 발열이 있었던 환자 •입원 시 감염과 관련된 진단명이 있었던 환자 •ASA Score Class 4 이상인 환자 •응급수술 (제왕절개 제외) •평가 대상 수술과 동시에 다른 수술을 시행한 경우 단, 동일피부절개ㆍ동일시야는 평가대상 포함 (예) 견부수술 + 쇄골절제 / 관절절제 / 활막절제 / 갱글리온 적출 / 건박리술 / 건인대 성형술 골편절제 / 연부연조직 피하양성종양적출 / 창상봉합술 •동일 입원기간 내에 2회 이상 수술을 시행한 경우 (양측 유방, 관절 치환술, 녹내장수술은 평가대상에 포함됨) |
| [항생제 선택 및 투여기간 지표]
•수술 3일째(POD #3)부터 38℃ 이상 발열 •수술 후 감염 상병 발생 •수술 후 24시간 이내 4 pint 이상 수혈(심장 7 pint) |
□수술별 제외기준
| 전립선 절제술 |
|---|
| •수술 전 무증상 요로감염이나, 세균뇨(※)가 있는 경우 ☞ 조기 종료
•입원기간 중 경피적 전립선 생검을 시행한 경우 ☞ 조기 종료 •수술 전 유치도뇨관을 삽입한 경우 ☞ 수술 시작 전 1시간내 투여 지표만 제외 •유치도뇨관 삽입 상태로 퇴원한 환자 ☞우여기간 지표만 제외 |
※ 1) Urine culture상 균이 10의 5승 이상 검출
- 2) U/A상 WBC 10개 이상이면서 (AND) Nitrite positive
세가지 경요도 전립선절제술의 경우에도 전립선적출술과 마찬가지로 평가 대상에서 제외를 시키기 위해 그 동안 많은 의견을 개진하였으나, 제외되지 않은 점은 아쉬운 점이다. 앞으로도 이런 점들을 개선하기 위해 학회 보험위원회에서 지속적으로 의견개진을 할 것이다. 위의 기준들을 숙지해서 평가에서 불이익이 발생하지 않도록 전립선절제술 후 항생제 사용 기간이나 종류에 주의할 필요가 있다
초음파 검사 급여 기준 적용 관련 복지부 질의 및 회신 내용에 대한 안내
(2015.09.)
지난 호 웹진에서 비뇨기계 초음파의 급여기준 확대 적용에 대해서 안내하였다. 하지만, 아직까지 급여기준이 완벽하게 정리된 상태가 아니어서 실제 회원들이 급여로 처방하는데 있어서 많은 혼란이 있는 상태일 것이다. 이에 학회에서는 회원들로부터 많은 질문이 들어왔던 2가지 급여 기준 관련 문제에 대해 보건복지부에 문의를 하였고, 이와 관련된 질문 사항 및 보건복지부의 답변은 다음과 같다.
- 1. 하부 요로 증상으로 내원한 40세 이상 남자 환자 중 처음 진료 시에는 대부분 전립선비대증 의심 하에 경직장초음파를 비급여로 시행하고 있습니다. 그 중 일부 환자에서 PSA 검사 및 직장수지검사 결과를 확인한 후 전립선암을 추가로 의심하여 경직장 전립선 생검을 시행하게 되는바 이때 경직장초음파를 급여로 시행하는 것이 타당하다고 생각되나, 일부 병원에서 심평원에유선 문의 결과 이런 경우에는 유도 초음파로 분류되어 비급여 시행하는 것이 옳다는 답변을 들었습니다. 이 부분에 대한 명확한 해석 및 답변을 요청합니다.
- <복지부 답변>
- 9월 1일부터 적용되는 초음파 세부 인정기준의 변경은 4대 중증질환 의심에 따른 진단 목적으로 실시한 경우에 한하며, 치료 및 유도 목적 등으로 실시한 경우는 비급여 대상임.
- 2. 9/1 부터 시행중인 고시 상으로는 진단과정 중에 1회에 한하여 급여로 한다고 되어 있으나, 의료기관을 옮겨서 검사를 하는 경우, 즉 1차 의료기관에서 2차 의료기관으로 전원시, 또는 환자가 타 의료기관에서 급여로 초음파 검사 시행 사실을 숨기는 경우에는 어떻게 처리를 하는 것이 맞는지 답변 요청 드립니다.
- <복지부 답변>
- 타 기관에서 환자 전원시 환자의 과거력 및 타검사 시행 여부 등을 확인함이 원칙이나, 위의 예와 같이 환자가 기 검사 시행 사실을 숨기는 등 요양기관이 실시 횟수를 확인할 수 없는 부득이한 경우, 객관적인 자료를 토대도 사례별로 인정 가능함.
위와 같은 복지부 해석을 보면 아직도 명확한 삭감이나 인정 기준이 정비가 되지 않은 상태로 봐야 할 것이다. 조직검사에서 시행하는 초음파는 지금과 같이 비급여로 처방하면 될 것으로 보이며, 2번 질의에 대한 답변을 검토하면 타병원에서 환자가 초음파를 하였다고 진료 시에 말하거나 영상 등을 복사해서 내원하는 경우라면 전원을 의뢰한 병원에서 초음파 검사를 급여로 한 것인지 환자나 전원한 병원에 문의하여 확인부터 해야겠으나 이는 거의 불가능하다고 봐야 할 것이다. 이런 경우는 현실적으로 비급여로 처방하는 것이 타당할 것이며, 만약 의뢰한 의사가 의뢰서 등에 명확하게 급여나 비급여 실시 여부에 대한 정보를 준 경우라면 그에 맞게 처방해야 될 것이다. 하지만 환자가 검사 사실을 숨기거나 타 의료기관 소견서, 영상 등이 없을 때에는 급여로 검사를 시행하면 될것 같고, 이런 경우엔 설사 타 기관에서 보험 급여로 초음파 검사를 시행했다 하더라도 ‘요양기관이 실시 횟수를 확인할 수 없는 부득이한 경우’로 보고 삭감 문제는 없을 것으로 판단된다.
다뇨 등 상병에 처방된 Demopression acetate (품명: 미니린 정 등) 삭감 주의
(2015.09.)
회원들이 잘 알고 있으신 것처럼 소아 야뇨증이나 성인의 야간 다뇨 등의 치료에 사용하는 데스모프레신의 요양급여기준은 다음과 같다 (고시_제2013-127호).
- 1. 아래와 같은 기준으로 투여 시 요양급여를 인정하며, 동 인정기준 이외에 투여한 경우에는 약값전액을 환자가 부담토록 함.
- ○ 일차성 야뇨증(5세 이상)
- - 기존에 사용하던 약제(이미프라민정)에 효과가 적거나 부작용이 있는 경우에만 인정.
- ○ 야간다뇨와 관련이 있는 야간뇨 증상의 치료(성인에 한함)
- - 배뇨일지(frequency volume chart)등으로 야간다뇨로 인한 야간뇨가 확진된 경우에만 인정.
- 2. 허가사항 범위(효능ㆍ효과 등)를 초과하여 요붕증에 투여하는 경우도 주사제 및 nasal spray와 동일하게 요양급여를 인정함.
- (고시 제 2005-5호, '05.2.1)
사실 이들 기준은 현실적으로 부적절한 기준임이 분명하다. 1차성 야뇨증에는 여러 문헌들에서 데스모프레신을 1차 약으로 권장 하고 있으며, 성인 야간 다뇨증인 경우 고령환자들에서 배뇨일지를 전부 작성시키고 확인하기는 현실적으로 불가능하다. 하지만 이와 관련하여 2013년부터 상병명 전산심사를 통해서 위의 경우에 해당되지 않는 경우 삭감이 되고 있고, 그 동안 학회 보험위원회에서도 수 차례 급여 기준 개선 건의서를 제출한 상태이나 아직 반영이 안되고 있는 문제이다.
또한 그 동안 배뇨일지가 없는 성인 야간뇨 환자의 경우에도 야뇨, 다뇨 상병이 입력된 경우에는 일부 인정이 되고 있었으나, 최근 건강보험심사평가원 진료심사평가 위원회에서 데스모프레신과 관련된 심의사례를 다시 보내와서 이를 다시 안내하고자 한다.
삭감 조정되었던 2건 중 한 건은 51세 남자에서 배뇨일지 없이 전립선비대증 및 다뇨 상병 코드로 데스모프레신을 사용한 경우였고, 다른 한건은 27세 남자에서 상세불명의 요실금 및 다뇨 진단명으로 이미프라민과 데스모프레신을 사용한 경우였다. 전자는 배뇨일지 없이 야간뇨를 확진하였다는 이유로, 후자는 이미프라민과 데스모프레신을 동시에 초진 당일부터 같이 처방하여서 모두 삭감 조정되었다.
비뇨기과 회원이라면 상기 기준의 불합리성은 다시 설명할 필요는 없을 것이고, 이의 개선도 언젠가는 학회 보험위원회에서 해결해야 될 문제 일 것이다. 하지만, 아직까지 급여 기준이 상기와 같기 때문에 회원들은 번거롭더라도 상기 기준에 맞게 성인이라면 꼭 배뇨일지를, 소아 야뇨증에서는 이미프라민 사용 후 데스모프레신을 처방하여서 삭감을 당하지 않도록 주의 해주시기 바란다.
- 공개 사례 -
○ 「합병증을 동반하지 않은 전립선의 증식증, 야뇨」 상병에 미니린 정 투여 시 인정
○ 「합병증을 동반하지 않은 전립섭의 증식증」 단독 상병에 미니린 정 투여 시 불인정(E조정)
○ 「혈뇨를 동반한 급성 전립선염」 단독 상병에 미니린정 투여 시 불인정(C조정).
과민성방광 및 신경인성 방광에서 빙굉내 보톡스 주사 요법의 약제 및 행위 급여 적용과 기준
(2015. 10.)
그 동안 비급여로 시행되던 신경인성 방광 및 과민성 방광 환자에서 보톡스 방광내 주사요법이 급여 인정을 받음에 따라 이에 관한 기준에 대하여 안내 드립니다.
약제에 신설된 적응증은 다음과 같습니다.
다. 방광기능장애 (허가사항에 따라 ‘보톡스주’만 해당하며, 배뇨일지를 첨부토록 함)
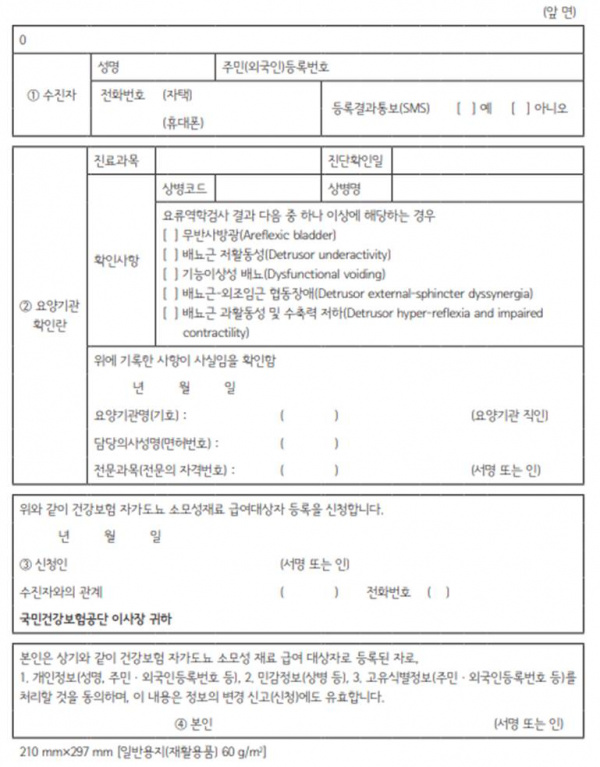
1) 투여대상: 적절한 보존요법(행동치료 등)과 항콜린제 치료에 실패한 신경인성 배뇨근 과활동성, 과민성 방광환자
2) 재투여는 투여 전보다 50%의 증상 호전을 보이는 경우 인정하며, 투여간격은 신경인성 배뇨근 과활동성은 최소 42주, 과민성 방광은 최소 24주는 경과하여야 함.
따라서 이 시술을 하기 위해서는 시행 전에 반드시 배뇨일지를 작성하고 다른 치료를 시행 후 시술을 진행해야 합니다.
재투여에 대해서는 50% 증상 호전으로 명시하고 있기 때문에, 시술 전후 배뇨일지 또는 설문지 등을 이용하여 평균 배뇨횟수, 절박뇨, 절박요실금, 야간뇨의 횟수 또는 증상 점수 등에서 50% 이상의 개선에 대한 내용을 반드시 의무기록에 명시를 해야 재투여 시에 삭감을 당하지 않을 것이고, 임상 연구를 토대로 설정되어 있는 재투여 간격이 신경인성 방광과 과민성 방광에서 차이를 가지고 있기 때문에 이를 지켜야 할 것입니다.
행위에 대한 수가는 경요도 수술(자351) 중 요관구절게술 (ureteral meatotomy, 자351다)의 150%를 산정하게 되며 다음과 같이 고시되었습니다.
약제 급여 범위 중 방광내 주입시는 자351다 요관구절개술(Ureteral Meatotomy) 소정점수의 150%를 산정하되, 방광경검사(나-773)는 소정점수에 포함됨. (※시행일: 2015년 10월 1일) 보톡스 주사는 별도 보상됨.
그 동안 환자의 과도한 비용 부담으로 인하여 시행에 많은 어려움을 받았던 것이 사실이나, 이번 급여 적용으로 인해 환자의 경제적 부담이 줄고, 행위 수가 또한 비교적 적절한 수준을 받게 되었으므로, 많은 대상 환자들에서 적극적인 시행을 권장 드립니다.
최근 개정된 보험 고시 및 급여 전환 항목에 대한 정리
(2015.10.)
그 동안 본 학회 보험위원회에서 지속적으로 건의하였던 불합리한 보험 급여 기준 등과 관련하여 최근 개정된 항목들이 있어서 회원들에게 안내를 드립니다.
- 요관경 또는 방광경을 이용하여 요관 이상 부위에서 양측 수술을 하는 경우 타과와 달리 부수술 50%만 인정되던 것이 개정되었습니다 (보건복지부 고시 제2015-169호[2015. 9. 24]). 내용은 아래와 같습니다.
<요관경 또는 방광경을 이용한 요관 이상 부위의 양측 수술시 수가산정방법 주요 개정사항>
□변경 : 요관경(또는 방광경)을 이용하여 요관 이상 부위에서 동일 수술을 동시에 양측으로 시술하는 경우에는 한 측은 소정점수의 100%, 다른 측은 소정점수의 50% [종합병원(상급종합병원 포함)은 70%]를 산정함.
- 지금까지 체외충격파쇄석술을 시행할 수 없었던 방광결석도 이번에 추가가 되어서 다음과 같이 변경되었습니다 (보건복지부 고시 제2015-178 호[2015.10.16]).
| 분류번호 | 코드 | 분류 | 점수 |
|---|---|---|---|
| 자-350 | R3505 | 체외충격파쇄석술 [신, 요관, 방광결석 또는 담석, 췌석] Extracoporeal Shock Wave Lithotripsy | 9,506.99 |
- 중증질환 보장성 강화 차원에서 요도용 금속 스텐트가 비급여에서 급여로 전환되었으므로 참고해주시기 바랍니다.
| J8010019 | U V E N T A URETHRAL STENT | NITINOL합금+ 피복SILICONE+ 마킹(백금) | 태웅메디칼 | 1,548,270 | (비급여 → 급여 전환)
(중증질환 보장성 강화 항목) |
| J8010088 | MEMOKATH | NICKEL, TITANIUM 등 | 동아에스티 | 1,548,270 | (비급여 → 급여 전환)
(중증질환 보장성 강화 항목) |
향후에도 본 학회 보험위원회에서는 지속적으로 불합리한 보험 급여 기준 개선 및 급여 영역 확대 등을 위한 노력을 지속하도록 하겠습니다.
5알파환원효소 억제제(5ARI) 오남용 방지를 위한 처방 급여기준 강화 필요
(2015. 11. - 추계학술대회 언론사 기자 간담회 보도자료)
5ARI는 테스토스테론이 디하이드로 테스토스테론 (DHT)로 변환되어 활성화 되는 것을 방해하는 약제이다. 5ARI는 기존 알파차단제 약물과는 달리 증상개선 효과는 늦지만, 전립선 용적을 감소시킴으로써 전립선비대증으로 인한 급성요폐나 수술의 빈도를 줄일 수 있는 효과를 보인다.
하지만, 오남용에 의해 심각한 부작용을 유발시킬 수 있는 약제이므로 처방을 할 때 타당한 기준과 처방하는 의사의 면밀한 판단이 요구된다.
기본적으로 이 약물은 남성 호르몬을 차단하는 작용이 있어, 성욕감퇴, 사정장애 및 발기부전 같은 부작용이 발생할 수 있는 위험성이 있다. 피나스테리드의 경우 2012년에는 미국 FDA 부작용 보고시스템 및 품목허가 보유업체의 안정성 데이터베이스에 보고된 시판 후 사례를 검토한 결과, 일부 성기능 관련 이상반응(5 mg 함유제제 : 성욕감퇴 등, 1 mg 함유제제 : 성욕감퇴, 사정장애, 오르가즘 장애 등)이 투여중단 후에도 지속된 사례들이 보고됨에 따라 한국 식약처에서도 "피나스테라이드" 함유 제제 관련 안전성 서한(고시일 2012년 4월 16일)을 배포하였다. 그러므로, 이 약물을 투여하기 전에는 약 복용과 관련해서 발생될 수 있는 성기능 및 불임 관련 문제들에 대해서 투약 전에 충분한 고지 및 설명이 필요하며 약 복용 전에 환자의 성기능에 대한 최소한의 평가를 시행하는 것이 필요하다.
또한 5ARI는 전립선암 선별검사로 시행하는 혈청 PSA 측정값에 영향을 주기 때문에 이와 관련된 지식이 부족한 의사들은 전립선암의 진단을 놓쳐, 환자가 전립선암을 완치할 수 있는 기회를 놓치게 되는 치명적인 문제를 야기할 수 있을 수 있다.따라서 이 약물을 사용하기 전에 환자의 전립선 크기 및 PSA 측정값을 알고 있어야 하고, 약물 사용에 따른 PSA의 변화 예측치를 잘 알아야 하며, 약물을 사용하는 동안 주기적으로 PSA 변화를 측정하여 필요 시 전립선 조직검사 필요성 여부를 확인 하여야 한다. 피나스테리드의 전립선암 예방효과를 연구한 Prostate Cancer Prevention Trial (PCPT)과 두타스테리드의 전립선암 예방효과를 연구한 Reduction by Dutasteride of Prostate Cancer Events (REDUCE) 연구에서 두 약제 모두전립선암의 발생률을 줄이는 효과가 있지만, 분화도가 좋지 않은 (악성도가 높은) 전립선암의 발생 비율은 더 높은 것으로 보고되었다. 장기 복용에 따른 고등급의 악성도가 높은 전립선암 발생 위험에 대한 문제로 인해 미국 식품의약국(FDA)에서 '심각한 전립선암 발생 위험 증가‘를 사유로 양성 전립선 비대증 등 치료에 사용하는 “5-α 환원효소 억제제” 함유제제(피나스테리드, 두타스테리드)의 사용상주의사항을 개정하고 의료관계자에게 공지하였다는 국외 안전성 정보에 따라 한국 식약처에서도 마찬가지로 안전성 서한을 발행하였다 (고시일 2011년 6월 13일). 따라서, 5ARI를 투여하는 경우에는 PSA검사와 경직장 전립선초음파 검사를 주기적으로 시행하면서 악성도가 높은 전립선암 발생에 대한 주의 깊은 관찰을 하도록 한국을 포함한 외국의 모든 전립선비대증 진료지침에서 권고하고 있다.
5ARI를 처방하는데 있어서 전립선비대증 치료약제 및 전립선암에 대한 전문적인 지식이 반드시 있어야하며, 5ARI를 투여 받는 환자의 경우 혈청 PSA 전립선특이항원 측정값에 영향을 주기 때문에 사용 전에 반드시 혈청 PSA 측정 및 전립선초음파 검사 또는 직장수지검사를 통해 전립선 기본 검사를 시행 한 후 투여 여부를 결정하는 것이 필요하다. 그렇지 않을 경우에는 전립선암 진단 가능성을 간과 할 수 있고, 결과적으로 전립선암 진단이 늦어져서 환자에게는 치명적인 문제를 야기할 수 있다.
따라서 5ARI를 처방하기 전과 투여 중에 주기적으로 다음의 검사가 필요하다.
1. 환자 문진시 전립선 비대증 배뇨 증상이나 남성생식기 질환 증상을 명시하거나 IPSS (International Prostate Symptom Score, 국제전립선증상점수표)를 시행하여 명시 2. 혈청 PSA 검사 시행 3. DRE (Digital Rectal Examination, 직장수지검사) 소견 또는 TRUS (Trans Rectal Prostatic Ultra Sound, 경직장전립선초음파) 등에 의한 전립선 크기 등 소견 명시
이와 같은 기록이 있는 경우에 한하여 2주 이상의 장기처방의 보험급여를 인정하는 것이 의학적 근거에서 타당하고 환자의 안전을 위하여 반드시 필요하다. 이는 다른 과에서 처방을 하지 말라는 의미가 아니라 사용 시 부작용이 발생하지 않도록 환자의 안전을 위하여 꼭 필요한 검사를 하는 최소한의 규정을 두자는 취지이다.
이러한 내용을 이미 대한비뇨기과학회에서는 복지부, 심평원에 급여기준 제한 요청 서한을 보낸바 있으나, 불 분명한 사유 및 타과에서 반대한다는 이유로 현재 진행이 보류된 상태이다. 하지만 타과에서 반대하는 사유들은 근거가 없고 실제 본 약제의 작용 기전 및 부작용 등에 대하여 심각하게 고려 하지 않은 처사이다. 최근 급증하는 국내 전립선암 발생 추이, 외국에 비해 자유로운 처방 기준, 외국에 비해 높은 고위험 전립선암 비율 등을 고려할 때 이는 반드시 시행되어야 할 사안으로 생각되며 국민의 건강 을 위하여 중요한 일로 생각된다.
요양병원 및 재활병원에서의 “배뇨기능회복 집중관리료” 신설 요청
(2015. 11. - 추계학술대회 언론사 기자 간담회 보도자료)
2014년 건강보험통계 연보를 보면 65세 이상 노인 진료비는 19조 규모로 전체 진료비 42조의36.7%를 점유하는 상태이다. 2014년 등록 요양기관은 총 86,629기관으로 전년대비 1,658개소(2.0%) 증가하였고,2007년 기준으로 연평균 증가율이 가장 큰 종별은 요양병원(12.4%)이며, 한방병원(7.2%), 병원(5.0%) 순이었다.
이와 같이 인구의 급속한 고령화로 인한 노인성 질환에 대한 장기 요양 의료 서비스의 수요 증가와 급성기 병상에 비해 인력, 시설 관련 요양병원 개설기준의 완화 등 여러 가지 요인으로 요양병원 수와 이로 인한 진료비 증가는 잘 알려진 문제이다.
2008년 1월부터 요양병원 일당 정액제가 도입 시행되고 있고, 지불제도 특성상 의료서비스의 과소 제공이라는 한계점을 가지고 있다. 요양병원들의 양적인 팽창과 함께 요양병원 입원 노인들에게 제공되는 의료의 질도 중요한 문제이다. 하지만, 이런 지불제도의 특성상 한계점으로 필수적이고 중요한 의료서비스 임에도 불구하고 현재 큰 개선이 필요한 부분이 삶의 질과 밀접한 관련을 가지고 있는 배뇨기능의 회복을 위한 치료 서비스이다.
최근 발표된 2014년도 (5차) 요양병원 입원급여 적정성 평가 결과를 보면 요실금, 유치도뇨관 삽입 환자 중 배뇨조절프로그램 실시 환자분율은 전체 평균 1.2%에 불과했고, 기관당 평균 1.5%로 거의 대부분의 요양병원에서 환자의 배뇨기능 회복을 위한 치료는 관심 밖의 문제라는 것을 알 수 있다. 또한, 2013-2014년까지 대한비뇨기과학회 연구 사업으로 진행되었던 13개 요양병원(서울 2개, 경인지역 11개)에 대한 실태조사에서도 배뇨장애 및 요실금의 유병율은 전체 조사 대상의 약 2/3에 해당되는 64%였고 배뇨관련 처치를 받는 빈도도 60%로 높았지만, 실제 배뇨기능의 회복을 위한 투약이 이루어지는 경우는 불과 21%였다. 또한, 비뇨기과적인 문제가 있어도 진료를 받은 적이 전혀 없다고 응답한 비율은 무려 83%로 높게 조사되었다.
이와 같이 많은 문제점을 가지고 있음에도 불구하고 개선이 쉽지 않은 이유 중 가장 큰 이유는 일당 정액제도 하에서는 배뇨기능 회복을 위한 치료를 별도로 하더라도 어떠한 보상도 추가로 요양병원이 받을 수 없기 때문으로 분석되어, 대한비뇨기과학회에서는 요양병원 환자의 삶의 질 및 개인의 존엄성에 있어 중요한 배뇨기능 회복을 위해 적절한 의료서비스가 제공될 수 있도록 요양병원 및 재활병원에서의 “배뇨기능 회복 집중관리료(가칭)”의 수가 신설 및 일당정액제 예외 항목으로 별도 보상을 보건복지부에 요청하였다.
이러한 건의가 수용되어 요양병원 및 재활병원 입원 환자들에게 적절하고 효율적인 요양 관리가 이루어 지기를 기대하는 바이다.
참조 : 대한비뇨기과 학회 요청 안
요양병원 및 재활병원에서의 “배뇨기능회복 집중관리료” 신설 요청(안)
명칭: 배뇨기능회복 집중관리료
<행위정의 및 도입취지>
기존에 있었던 배뇨기능 회복 관리 항목들은 다음과 같다.
- 1. 요양병원 입원급여 적정성 평가에서 모니터링 지표로 기존에 시행 중이던 요실금, 유치도뇨간 삽입환자 중 배뇨조절 프로그램 (일정하게 짜여진 배뇨계획, 방광훈련 프로그램, 규칙적 도뇨) 실시 환자분율
- 2. 전문재활치료 중 신경인성 방광훈련 치료 (사-125, MM120)
- 주:척수손상, 뇌졸중, 두부손상, 말초신경손상 등으로 인해 스스로 배뇨를 하지 못하는 신경인성 방광 환자에게 배뇨반사를 자극하고 방광내압의 증가, 요도괄약근 이완 등의 방법으로 배뇨를 유도하면서 간헐적으로 도뇨를 시행하는 경우에 산정한다. 이경우 도뇨는 소정 점수에 포함 되므로 별도 산정 하지 아니한다.
2013년 요양병원 적정성 평가 분석 결과를 보면 요양병원에서 배뇨조절 프로그램을 시행하지 않는 곳이 67%이고, 전체 평균이 1.2%에 불과하였다.
이와 같이 요양병원 입원 환자에서 중요한 배뇨 기능 회복에 대해 전혀 관리가 이루어지고 있지 않다는 것은 큰 문제이며, 배뇨기능에 대한 문제가 지속되는 경우 발생할 수 있는 비뇨기계 합병증 (신기능저하, 요로감염 등)에 대한 위험을 증가시키는 결과를 가져올 수 있다.
그러므로, 위와 같이 신경인성 방광과 요실금 및 도뇨관유치 환자로 분리되어 있는 평가 및 치료 항목을 하나로 통합하여 원인에 상관없이 배뇨기능 회복이 필요한 환자를 선별하고, 이런 환자들을 대상으로 삶의 질 향상을 위해 배뇨기능 회복을 돕기 위한 집중적인 교육, 처치 그리고 관리를 해야 할 필요가 있고, 이런 배뇨기능 회복을 위한 집중관리는 배뇨기능 회복에 따른 요양병원 환자들의 삶의 질을 증가시킬 수 있을 뿐만 아니라, 배뇨기능 장애에 병발할 수 있는 비뇨기계 합병증을 줄여서 장기적으로는 요양병원의 의료 질과 합병증 치료에 사용되는 불필요한 의료자원의 낭비를 줄일 수 있을 것이다.
그러므로, 요실금이나 도뇨관을 가지고 있는 환자뿐만 아니라 여러 질환들 (신경인성 방광, 전립선비대증 등)에 의해서 정상적인 배뇨기능에 문제를 가지고 있는 요양병원 환자들을 대상으로 다음과 같은 배뇨기능 회복을 돕기 위한 집중관리와 함께 비뇨기계 합병증 (신기능 저하, 요로감염 등)에 대한 예방적인 노력을 하는 경우 별도 보상을 받을 수 있는 항목을 신설하여, 요양병원 환자들의 재활을 돕는 것이 필요하다고 판단되며 이에 “배뇨기능회복 집중관리료”의 신설 및 별도보상을 건의합니다.
“배뇨기능회복 집중관리료”의 행위 예시들
- 1. 배뇨일지에 대한 작성교육 및 작성된 배뇨일지의 분석을 통한 정확하고 안전한 배뇨습관을 가지도록 환자 교육
- 2. 인지기능 장애 등으로 배뇨일지 작성이 힘든 경우 배뇨일지 작성의 보조 및 도움
- 3. 배뇨상태에 따라 증상 개선을 위한 적절한 약물투여 및 약물 복용에 따른 부작용 및 주의사항 등 교육
- 4. 자가도뇨가 필요한 환자의 경우 정확한 자가도뇨에 대한 방법, 관리, 자가도뇨시 유의사항들에 대한 교육
- 5. 배뇨일지 분석을 통해 시간배뇨를 하는 경우 환자의 순응도 평가 및 유지 여부 확인
- 6. 기저귀 사용 환자들의 경우 합병증으로 올 수 있는 요로감염 예방을 위한 적절한 영양공급 및 충분한 수분섭취에 대한 교육 및 관리와 기저귀 사용에 따른 피부 합병증 발생 유무의 면밀한 관찰. 요로감염 합병증 발생 전에 주기적인 요검사 및 요배양검사를 통해 적절한 조기 치료 시작
- 7. 도뇨관 또는 치골상부 방광루를 통해 도뇨관을 가지고 있는 환자의 경우 합병증인 증상을 동반한 요로감염 발생을 예방하기 위해 적절한 간격으로 안전하게 도뇨관 교체 및 감염 예방을 위한 수분섭취에 대한 교육과 도뇨관 삽입 부위의 소독 및 청결 관리.
- 8. 비뇨기계 약물 사용 환자의 경우 약물 효과에 대한 주기적인 치료효과 판정 및 적절한 범위 안의 약물 교체 및 용량 조절
- 9. 자가도뇨 또는 도뇨관 사용 환자의 경우 시행 전 적절성 및 배뇨기능 회복을 보이는 환자의 경우 중단에 대해 평가하여 불필요한 도뇨관 오남용을 예방하기 위한 노력
- 10. 신장기능 저하나 요로감염과 같은 비뇨기계 합병증 발생을 예방 및 조기에 발견하기 위해 적절한 간격으로 평가를 시행하고 발생되는 경우 적절한 치료의 즉각적인 시행.
- 11. 신경인성방광환자의 경우 배뇨반사를자극하고방광내압의증가, 요도괄약근 이완등의방법으로 배뇨를유도하면서간헐적으로 도뇨를시행
- 12. 배뇨기능이 회복되어 자가배뇨가 가능한 환자 등에서 배뇨후 잔뇨량 평가를 통해 비뇨기계 합병증을 유발시킬 수 있는 급성요폐 발생의 예방
대한비뇨기과학회 로봇수술 급여화 반대
(2015. 11. - 추계학술대회 언론사 기자 간담회 보도자료)
정부의 중증 질환 보장성 강화 방안의 일환인 로봇수술 급여화에 대하여 대한비뇨기과학회는 공식적으로 로봇수술의 급여화를 반대한다.
전립선암 수술에 먼저 다빈도 로봇수술을 시행하여 로봇수술의 장점이 과학적으로 증명된 유일한 암종이나 타과의 암종 로봇수술과 양성질환 로봇수술은 아직 과학적 근거가 부족한 실정이다. 그리고 로봇수술의 비용이 고가인 것은 업체의 세계적 독점으로 장비 재료비가 고가이기 때문이고 유지보수비용이 고가이기 때문이다. 몇 년만 더 기다리면 국산장비 및 캐나다 등 외국 타 업체가 장비를 개발하면 그때 급여화를 논의해도 늦지 않다. 현재 비뇨기과 전립선암만 급여화를 추진할 경우 현재도 비뇨기과 전공의 지원율이 최하위로 과의 존립마저 위협받고 있는 실정에서 비뇨기과에 일방적 불이익이 초래되어 자칫 로봇수술 급여화 졸속 추진이 한 과를 몰락시키는 누를 범하게 될 것이다. 아무런 과학적 근거도 없는 양성질환에 고가의 비급여 수술을 보장해주고 전립선암과 같은 고난이도의 로봇수술은 저수가의 급여화를 추진하는 것은 명백한 역차별 정책이다. 로봇수술 급여화 추진은 명백히 시기상조이며 먼저 비뇨기과에 대한 국가적 지원정책 (예, 흉부외과와 같이 100% 고난이도 비뇨기수술에 가산료 신설) 마련이 먼저이다. 로봇수술은 현재 상위50% 군에서 주로 받는 시술이고 개복수술 및 복강경 수술 등으로 대체 가능한 수술이다. 로봇수술 급여화가 한 임상과를 일방적으로 희생시킬 정도로 급한 사안이 아니다. 좀 더 자료가 축적되고 국내업체 등 경쟁업체가 등장할 때 그때 재 논의하여야 한다.
퀴놀론 항생제 처방 제한에 따른 문제점
(2015. 11. - 추계학술대회 언론사 기자 간담회 보도자료)
건강보험심사평가원 (이하 심평원)에서는 요양급여 적정성 평가를 통해 제공되는 의료의 질을 개선하기 위한 노력을 하고 있다. 2014년 요양급여 적정성 평가 항목 중 항생제 오남용과 관련되어 평가하는 지표들로는 세파3세대 등 성분계열별 항생제 처방률, 수술의 예방적 항생제 사용, 항생제 및 주사제 처방률이 대표적인 지표이다. 또한, 심평원에서는 요양급여 청구의 심사를 위해 상병전사심사제도를 운영중이며 최근 소화기·근골격·비뇨생식·눈 및 눈 부속기 질환 등의 97개 상병에 대해 '전산심사 기준' 개발을 완료했으며, 12월 1일 접수분부터 적용할 예정이라고 최근 밝혔다.
이러한 지표 평가나 제도의 근본적인 목적은 결국 환자에게 적절한 의료서비스의 제공이 목표지만 실제 고시 내용이나 전산심사의 기준 등에서 오히려 제도의 운영이 국민의 건강권을 침해할 수 있는 경우들이 있어 대한비뇨기과학회에서는 지금까지 수차례 개선 및 건의안을 제출하였으나 전혀 반영이 되지 않는 문제점을 노출시키고 있다. 특히 단순요로감염(전립선염 포함)의 치료에 있어서 1차적으로 사용해야 하는 퀴놀론계 항생제가 그 대표적인 경우이다.
현재 퀴놀론계 항생제의 두 가지 대표적인 약물인 씨프로플록사신과 레보플로삭신의 경우 식약처 허가 사항이 거의 동일하며 비뇨생식기계 감염질환들(단순요로감염 포함)의 치료에 있어서 한국을 포함한 세계 여러 나라의 치료 지침상에서도 1차적으로 처방하도록 권고하고 있는 약물이다.
현재 문제가 발생된 부분은 레보플록사신의 경우 씨프로플록사신과 달리 고시에서 1차적으로 사용 할 수 있는 경우에 “단순요로감염”이 제외되어 있는 것이다 (가. 타 항생제에 내성이 있는 환자, 면역기능이 저하된 환자, 중증 감염환자, 심부 장기감염환자(예: 폐렴, 급성 신우신염). 고시_제2013-127호).
이런 이유로 심평원에서는 어떠한 의학적 근거도 없이 단수 고시 기준만을 이유로 단순요로감염에서도 타 항생제 사용 후에 퀴놀론계 항생제(레보플로삭신)를 처방하고, 1차로 사용하는 경우에는 모든 경우에서 특정내역(JX999)을 별도로 기재하도록 제한을 두고 있고, 이를 위반할 시에는 전액 삭감을 하고 있는 상태이다.
퀴놀론계 항생제를 타 항생제 사용 이후 효과가 미비한 경우에 2차적으로 사용하도록 제한을 두는 이유는 결국 항생제 오남용을 막고 불필요한 의료비 지출 예방 및 항생제 오남용으로 인한 내성균 발생을 미연에 방지하려는 취지일 것이다.
하지만, 상기와 같이 오히려 퀴놀론계 항생제를 1차적으로 처방해야 되는 단순요로감염 질환들에서 처방을 제한하는 것은 항생제 처방 제한 본연의 목적에 크게 위배되는 행위이며, 방광염 및 전립선염을 포함한 단순 요로감염으로 한해 진료실을 찾는 무려 190여만명(2014년기준 진료실인원, 국가통계포털자료)의 환자들을 불필요한 1차 항생제에 노출시키고 치료를 지연시켜 환자의 건강권을 침해함과 동시에 불필요한 의료재정의 낭비를 초래하는 행위이다.
이런 불합리한 고시 기준의 개정을 통해 단순요로감염 환자들의 치료에 최선의 노력을 하기 위해 대한 비뇨기과학회에서 2013년도부터 현재까지 수 차례 심평원 및 보건복지부를 통해 상기 잘못된 고시의 개정을 건의하였으나 어떠한 해결도 되고 있지 않고 있다. 이에 다시 한번 상기의 불합리한 고시의 개정을 촉구한다. 또한, 고시의 개정이 당장은 어렵다면 적어도 12월부터 예정인 상병전산심사에서는 이런 문제점을 반영하여 최선의 진료를 함에도 삭감이라는 불이익이 진료실에서 발생되지 않도록 단순요로감염을 제외하여 상병전산심사를 시행하도록 촉구한다.
경요도적(TRANSURETHRAL) 조직 절제 및 응고용 전극 등 치료재료 선별급여 확대에 대한 개정고시 안내
(2015.12.)
중증질환 보장성 강화의 일환으로 보건복지부에서 경요도적 (TRANSURETHRAL) 조직 절제 및 응고용 전극 (TUR loop)과 관련하여 「치료재료 급여ㆍ비급여목록 및 급여상한금액표」 (보건복지부 고시 제2015-181 호, 2015. 10. 22.)를 개정· 발령한 바, 이를 안내해드리오니 참고하여 주시기 바랍니다.
그 동안 일부 치료 재료는 비급여로 환자 부담 시키기에는 약간 고가였던 점도 있었고, 의학적으로는 여러 가지 이유로 1회용으로 사용하여야 치료재료를 재사용하는 문제들이 있었으나 이런 문제들이 어느 정도는 해결 될 것으로 판단되며, 이를 잘 숙지하시고 잘 이용하셔서 비뇨기과 회원 및 환자들에게 큰 도움이 되기를 바랍니다.
주요 변경 내용은 TUR loop가 기존 비급여에서 일부 본인 부담 - 선별급여 - (50~80%)으로 급여 전환된 것이며 2016년 1월 1일부터 시행 예정입니다. 세부 사항은 아래와 같습니다.
| 코드 | 품명 | 제조회사 | 수입(판매)업소 | 상한금액
(V.A.T포함) |
비고 |
|---|---|---|---|---|---|
| 1회용 경요도적(TRANSURETHRAL) 조직 절제 및 응고용 바이폴라 전극 (LOOP TYPE) | |||||
| M2113115 | RESECTOSCOPIC
ELECTRODE(LOOP TYPE) |
STRYKER ENDOSCOPY | 한국스트라이커 | 153,470 | 비급여(BM2911DZ)
→ 급여전환 본인부담률80% (중증질환보장성강화항목) |
| M2113116 | BIPOLAR ELECTRODE
(LOOP TYPE) |
RICHARD WOLF GMBH | 소구 | 153,470 | 비급여(BM2911GE)
→ 급여전환 본인부담률80% (중증질환보장성강화항목) |
| M2113007 | TURIS(LOOP TYPE) | OLYMPUS WINTER &
IBE GMBH |
올림푸스한국 | 153,470 | 비급여(BM2912LV)
→ 급여전환 본인부담률80% (중증질환보장성강화항목) |
| M2113017 | TURIS(LOOP TYPE, TUEB) | OLYMPUS WINTER &
IBE GMBH |
올림푸스한국 | 153,470 | 비급여(BM2913LV)
→ 급여전환 본인부담률80% (중증질환보장성강화항목) |
| M2113117 | SUPER LOOP(LOOP TYPE) | GYRUS ACMI INC | 올림푸스한국 | 153,470 | 비급여(BM2915LV)
→ 급여전환 본인부담률80% (중증질환보장성강화항목) |
| M2113118 | CUTTING LOOP
(LOOP TYPE) |
MTPMEDICALTECHNICAL
PROMOTIONGMBH |
칼스톨츠엔도
스코피코리아 |
153,470 | 비급여(BM2910SL)
→ 급여전환 본인부담률80% (중증질환보장성강화항목) |
| M2113019 | 일회용발조절식
전기수술기용전극(LOOPTYPE) |
MGBENDOSKOPISCHE
GERATEGMBHBERLIN |
바이오넷 | 153,470 | 비급여(BM2911JJ)
→ 급여전환 본인부담률80% (중증질환보장성강화항목) |
| 1회용경요도적(TRANSURETHRAL)조직절제및응고용바이폴라전극(BALLTYPE) | |||||
| M2114115 | RESECTOSCOPIC
ELECTRODE(BALL TYPE) |
STRYKER ENDOSCOPY | 한국스트라이커 | 149,950 | 비급여(BM2911DZ)
→ 급여전환 본인부담률80% (중증질환보장성강화항목) |
| M2114116 | BIPOLAR ELECTRODE
(BALL TYPE) |
RICHARD WOLF GMBH | 소구 | 149,950 | 비급여(BM2911GE)
→ 급여전환 본인부담률80% (중증질환보장성강화항목) |
| M2114007 | TURIS(BALL TYPE) | OLYMPUS WINTER &
IBE GMBH |
올림푸스한국 | 149,950 | 비급여(BM2911LV)
→ 급여전환 본인부담률80% (중증질환보장성강화항목) |
| M2114118 | CUTTING LOOP(BALL TYPE) | MTPMEDICALTECHNICAL
PROMOTION GMBH |
칼스톨츠엔도
스코피코리아 |
149,950 | 비급여(BM2910SL)
→ 급여전환 본인부담률80% (중증질환보장성강화항목) |
| M2114019 | 일회용발조절식
전기수술기용전극 (BALLTYPE) |
MGBENDOSKOPISCHE
GERATEGMBHBERLIN |
바이오넷 | 149,950 | 비급여(BM2911JJ)
→ 급여전환 본인부담률80% (중증질환보장성강화항목) |
| 1회용경요도적(TRANSURETHRAL)조직절제및응고용바이폴라전극(NEEDLETYPE) | |||||
| M2115115 | RESECTOSCOPICELECTRODE
(NEEDLETYPE) |
STRYKER ENDOSCOPY | 한국스트라이커 | 77,400 | 비급여(BM2911DZ)
→ 급여전환 본인부담률80% (중증질환보장성강화항목) |
| M2115007 | TURIS(NEEDLETYPE) | OLYMPUS WINTER &
IBE GMBH |
올림푸스한국 | 77,400 | 비급여(BM2912LV)
→ 급여전환 본인부담률80% (중증질환보장성강화항목) |
| M2115118 | CUTTINGLOOP(NEEDLETYPE) | MTPMEDICALTECHNICAL
PROMOTIONGMBH |
칼스톨츠엔도
스코피코리아 |
77,400 | 비급여(BM2910SL)
→ 급여전환 본인부담률80% (중증질환보장성강화항목) |
| M2115019 | 일회용발조절식
전기수술기용전극 (NEEDLETYPE) |
MGBENDOSKOPISCHE
GERATEGMBHBERLIN |
바이오넷 | 77,400 | 비급여(BM2911JJ)
→ 급여전환 본인부담률80% (중증질환보장성강화항목) |
| 1회용경요도적(TRANSURETHRAL)조직절제및응고용바이폴라전극(VAPORIZATIONTYPE) | |||||
| M2116116 | BIPOLARELECTRODE
(VAPORIZATIONTYPE) |
RICHARD WOLF GMBH | 소구 | 259,110 | 비급여(BM2911GE)
→ 급여전환 본인부담률80% (중증질환보장성강화항목) |
| M2116007 | TURIS(VAPORIZATIONTYPE) | OLYMPUSWINTER&
IBE GMBH |
올림푸스한국 | 259,110 | 비급여(BM2914LV)
→ 급여전환 본인부담률80% (중증질환보장성강화항목) |
| 경요도적(TRANSURETHRAL) 조직 절제 및 응고용 바이폴라 전극 (LOOP TYPE) | |||||
| M2117116 | 전기수술기용
ELECTRODE (LOOPTYPE,REUSABLE) |
RICHARD WOLF GMBH | 소구 | 79,930 | 비급여(BM2912GE)
→ 급여전환 본인부담률50% (중증질환보장성강화항목) |
| M2117118 | CUTTINGLOOP (LOOPTYPE,REUSABLE) | KARL STORZ GMBH&
CO. KG |
칼스톨츠엔도
스코피코리아 |
79,930 | 비급여(BM2911SL)
→ 급여전환 본인부담률50% (중증질환보장성강화항목) |
| 경요도적(TRANSURETHRAL)조직절제및응고용바이폴라전극(BALLTYPE) | |||||
| M2118007 | TURIS(BALL TYPE, REUSABLE) | OLYMPUS WINTER &
IBE GMBH |
올림푸스한국 | 70,120 | 비급여(BM2916LV)
→ 급여전환 본인부담률50% (중증질환보장성강화항목) |
| M2118118 | KARLSTORZELECTRODE
(BALLTYPE,REUSABLE) |
KARL STORZ GMBH &
CO. KG |
칼스톨츠엔도
스코피코리아 |
70,120 | 비급여(BM2912SL)
→ 급여전환 본인부담률50% (중증질환보장성강화항목) |
| 경요도적(TRANSURETHRAL)조직절제및응고용바이폴라전극(NEEDLETYPE) | |||||
| M2119007 | TURIS(NEEDLE TYPE, REUSABLE) | OLYMPUS WINTER &
IBE GMBH |
올림푸스한국 | 58,810 | 비급여(BM2917LV)
→ 급여전환 본인부담률50% (중증질환보장성강화항목) |
| M2119118 | CUTTING LOOP
(NEEDLE TYPE, REUSABLE) |
KARL STORZ GMBH &
CO. KG |
칼스톨츠엔도
스코피코리아 |
58,810 | 비급여(BM2911SL)
→ 급여전환 본인부담률50% (중증질환보장성강화항목) |
STI 원인균 PCR 검사 삭감 - 심평원 심의사례 분석
(2015. 12.)
2015년 11월 30일 배포된 건강보험심사평가원 (이하 심평원)의 중앙심사조정위원회 및 지역심사평가위원회의 심의사례 중 최근 급여로 전환된 이후 많은 삭감 사례가 발생되고 있는 PCR 검사에 대한 심의 사례가 포함되어 있고 내용은 다음과 같습니다.
두 개의 의료기관에서 각 2건씩 총 4건의 PCR 청구에 대한 심의사례로 청구 상병명은 4건 모두 외음 및 질의 칸디다증 (초진)이었고 모두 삭감 처리되었는데 심의내용은 다음과 같습니다.
- <심의 조정 내용>
- “동 요양기관들(2개 기관)은 하부요로생식기 및 성매개 감염 원인균검사가 '14.11.1. 신의료기술에서 급여 수가로 신설된 이후 검사료 및 수진자당 진료비가 급등한 기관으로 성매개 감염균 검사를 다빈도로 시행하는 경향임.
- 진료기록부 검토 결과, 진료 내용이 일률적으로 기재되어 있어 의학적 타당성 및 신빙성이 결여된다고 판단되고, 검사는 정도에 따라 순차적으로 시행함이 타당하므로 초진에 시행한 나589-1(가)하부 요로생식기및 성매개 감염 원인균[다중 중합효소연쇄반응법]검사, 나595-5(라)하부 요로생식기 및 성매개 감염 원인균 [다중 실시간 중합 효소연쇄반응법] 검사는 인정하지 아니함.”
상기 내용만으로는 해당 기관의 전문과목이나 얼마나 많은 청구가 발생되었는지는 확인할 수 없고, 부진단명으로 요로감염이나 성병이 부진단명 또는 배제된 상병명으로 입력되었는지도 확인할 수가 없는 상태로 정확한 분석은 힘듭니다. 다만 상기 사례의 근거가 되는 고시 내용은 다음과 같습니다.
- “국민건강보험 요양급여의 기준에 관한 규칙 [별표1]에 의하면 요양급여는 의학적으로 인정되는 범위 안에서 최적의 방법 및 경제적으로 비용효과적인 방법으로 행하여야 하며, 각종 검사를 포함한 진단 및 치료행위는 진료상 필요하다고 인정되는 경우에 한하여야 하며 연구의 목적으로 하여서는 아니된다고 명시하고 있으며…”
결론적으로 상기 규칙을 적용하여 삭감을 하고 있다면 요로감염이나 성병이 의심되는 경우에도 1차적으로 [다중 실시간 중합 효소연쇄반응법 (Real time PCR)]을 처방하는 것은 삭감의 우려가 있다고 보여집나다. Real time PCR 검사법의 경우 증폭산물의 증가를 실시간으로 모니터링 하는 방법으로 기존의 PCR법과 비교하여 DNA와 RNA의 정확한 정량이 가능하고, 전기영동이 필요 없기 때문에 신속하게 간편하게 해석할 수 있으며 오염의 위험성이 적다는 것은 분명한 장점입니다. 하지만, 요로감염이나 성병 등에서 기존의 PCR 검사법보다 훨씬 더 비용효과적인지에 대해서는 단언할 수가 없기 때문에, 1차 치료에 충분한 반응이 없거나 1차로 시행한 검사로 원인균 감별이 힘든 경우들에서만 당분간은 선별적으로 검사 처방을 하는 것이 삭감을 피할 수 있는 현실적인 방안일 것입이다.
상기 심의사례에서 언급한 두 가지 부분 ‘수진자당 진료비 급등’과 ‘진료 내용의 일률적 기재’도 청구시에 주의할 필요가 있습니다. 상기 삭감을 당한 기관들은 아마도 기본적으로 그 동안 모든 환자들에서 Real time PCR 검사를 비급여로 시행했을 것으로 추정되며, 급여 검사로 전환되면서 해당 검사의 비용이 청구되어 수진자당 진료비가 급등한 기관으로 분석되었을 가능성이 높아 보입니다. 그러므로 성병 등에서 Real time PCR 검사를 1차로 시행하는 경우에는 해당 환자에서 Real time PCR 검사를 시행하는 이유에 대해 특정내역이나 진료기록부 상에 최대한 자세하게 서술할 필요가 있고, 기존 PCR과 Real time PCR 검사를 적절하게 분산해서 검사를 시행하는 것이 삭감을 최대한 피할 수 있는 방법일 것입니다.
질병관리본부와 대한요로생식기감염학회가 공동으로 2011년도에 발간한 ‘성매개감염 진료지침’ 이 현재 대한요로생식기감염학회 주관으로 개정작업이 진행되고 있는 상태로, Real time PCR 검사법에 대한 내용도 추가하는 것이 검토 중입니다. 이런 진료지침의 개정과 함께 학회 보험위원회에서는 무분별한 Real time PCR 검사의 삭감에 대처하기 위해 심평원과 PCR 및 Real time PCR 검사의 세부 인정 기준에 대해서도 협의 할 예정 입니다.
하지만 당분간은 삭감에 대한 피해를 줄이기 위해서는 회원 여러분들의 각별한 주의가 요망됩니다.
치료재료 실구입가 및 재사용, 보호자 대신진료 및 전화 진료 등에 대한 주의
(심평원 산정기준위반 부당청구 사례 공개에 대한 분석)
(2015.12.)
2015년 11월에 배포된 산정기준위반 부당청구 사례 중 비뇨기과 관련 부분은 다음 두 가지입니다.
| <사례> | 치료재료대 실구입가 위반 청구 |
|---|---|
| G병원은 2013년 12월 1일부터 2014년 1월 31일까지 치료재료대(URINE BAG 전규격 등)를 저가로 구입하고, 업체에서 실제와 다른 거래명세서를 발급받아 신고 후 요양 급여비용을 부당하게 청구함. | |
| <사례> | 치료재료대 재사용 후 부당청구 |
|---|---|
| G병원은 2013년 12월 1일부터 2014년 1월 31일까지 배뇨장애, 요실금 진단시 사용하는 일회용 재료대 (T-DOC UDS CATHETER 2-WAY 등)를 2-3회씩 재사용 후 요양급여비용을 부당하게 청구함. | |
해당 사례에 대한 근거가 되는 규정은 다음과 같습니다.
“약제 및 치료재료의 비용에 대한 결정기준 제4조(구입치료재료대의 산정)에 의거, 요양급여에 사용된 치료재료에 대한 비용은 요양급여기준 제8조 제2항에 따른 「치료재료급여ㆍ비급여 목록 및 상한 금액표」의 상한금액 범위에서 요양기관이 구입한 실구입가로 산정 청구하여야함.”
그러므로, 실구입가 또는 1회용 재료의 재사용 문제 등은 원칙에 맞게 처리해야 될 것입니다.
| <사례> | 진찰료 부당청구 |
|---|---|
| N의원의 '상세불명의 다발성 관절염, 다발 부위' 상병으로 진료한 수진자 이◯◯은 2013년 12월 1일부터 12월 29일까지 5일간 환자 가족이 내원하여 원외처방전을 발급받았으나, 환자가 직접 내원한 것으로 재진진찰료를 100% 산정하여 요양급여비용을 부당하게 청구함. | |
| <사례> | 전화상담 부당청구 |
|---|---|
| G의원의 2013년 3월 17일 '피부에 묻은 약물에 의한 알레르기성 접촉피부염' 등의 상병으로 진료한 수진자 우◯◯은, 진료일자에 직접 내원하지 않고 유선으로 원장에게 원외처방전 발급을 부탁한 후 원장이 약을 수진자에게 택배로 전달한 경우임에도 진찰료 등을 산정하여 요양급여비용을 부당으로 청구함. | |
해당 사례에 대한 근거가 되는 규정은 다음과 같다.
“건강보험 행위 급여·비급여 목록표 및 급여 상대가치점수 제1편제2부제1장 가-1나 주7항 의거 환자가 직접 내원하지 아니하고 환자 가족이 내원하여 진료담당의사와 상담한 후 약제를 수령하거나 처방전만을 발급받는 경우에는 재진진찰료 소정점수의 50%를 산정함.”
상기 내용의 경우 올해 초에 언론 등에서 진료비를 절감할 수 있는 방법처럼 잘못 보도되어서 여러 병원들에서 많은 민원을 일으킨 부분입니다.
기본적으로 의료법 제17조 제1항에 따르면 ‘의료업에 종사하고 직접 진찰하거나 검안한 의사가 아니면 진단서·검안서·증명서 또는 처방전을 작성해 환자에게 교부하거나 발송(전자처방전에 한해)하지 못한다’라고 명시 되어 있습니다. 즉, 환자가 처방전을 교부 받으려면 환자 본인이 직접 의료기관에 내원해 해당 의사의 진찰을 받은 후 발급받을 수 있습니다. 단, 환자를 진찰했던 의사가 ‘보호자’를 대리상담해 처방하더라도 의학적으로 생명·신체·건강에 위험성이 없다고 판단하는 경우에 한해 대리처방전 발급이 가능합니다. 대리처방이 가능한 경우는 ▲해당 의사가 진료해왔던 환자로 동일한 질환으로 장기간 같은 처방을 받아오던 경우(해당질환 처방전만 발급 가능) ▲환자가 거동이 불가능한 상태(이를 증명할 수 있는 자료 소지 시에 가능) 등 입니다. 또한, 보호자도 배우자 및 직계존비속에 한하며 이를 증명할 자료 2가지(▲보호자 신분증 ▲주민등록등본 및 가족관계증명서)를 소지해야 합니다. 그러므로, 보호자에 의한 대진요구 시에 상기와 같은 서류 (일부 병원에서는 환자 및 대진 받으려는 가족의 신분증, 주민등록등본 또는 가족관계증명서, 환자의 자필 동의서를 제출시에만 보호자대진 감면을 적용시키고 있습니다.) 가 준비되어 있고 처방하게 되는 약의 변동이나 진단에 변화 등이 없다면 재진진찰료의 50% 감면을 적용하는 것이 타당하겠으나, 처방하는 약의 변동이나 진단명에 변경이 발생되는 경우나 상기 서류 준비 없이 무조건 재진진찰료의 감면을 부당하게 요구하는 경우에는 상기 규정에 맞게 처리하는 것이 바람직합니다.
또한, 전화상담 및 처방의 경우에는 대면원칙에 위배되기 때문에 어떤 경우에도 해서는 안될 것입니다.
2016년 보험위원회 업무 추진 방향에 대한 안내
(2016. 01.)
작년 비뇨기과 전공의 지원율은 30%미만으로 역대 최저를 기록한 것은 모든 회원들이 잘 알고 있는 부분일 것입니다. 이런 비뇨기과의 어려운 현실을 개선하기 위해 올해 무엇보다도 중요한 보험위의 추진 업무는 과거 외과 및 흉부외과에서 시행되었던 특별 수가인상 부분이 될 것입니다. 물론, 타과에서 시행되었던 정책적인 배려가 비뇨기과에도 적용되는 것은 과거의 환경과 현재의 의료환경이 매우 다르고 보건복지부나 건강보험심사평가원의 입장도 이전과 많은 차이를 보이고 있는 상태로 쉽지 않은 일이 될 것 입니다. 이런 정책적인 배려를 촉구하기 위해서는 무엇보다도 비뇨기과 문제에 대한 사회의 관심을 유발하는 것이 급선무입니다.
이를 위해 학회에서는 2월 23일 (화요일, 오후 2시예정) 국회위원 및 언론사 기자 및 관계자들이 참석하는 국회 공청회를 계획 중으로 여러 회원들의 많은 관심과 참여 부탁 드립니다.
또한 비뇨기과 관련 삭감 등에 대해 회원들에게 도움을 주기 위해서 연재한 웹진 내용을 포함하여 비뇨기과 관련 보험 청구 및 삭감 내용에 대해 정리 중이던 보험관련 소책자를 4월 예정된 KUCE 전 제작완료하여 배포할 예정입니다.
이런 새로운 일들과 함께 그 동안 해오던 여러 일들도 지속해 나갈 예정입니다.
미니린의 소아야뇨증 1차 처방 가능과 같이 수 차례 건의하였어도 전혀 개선이 되고 있지 않은 불합리한 급여기준의 개선을 끊임없이 요구할 예정이며, 배뇨일지 작성이나 자가도뇨법에 대한 교육과 같이 정당한 노력에도 불구하고 어떠한 보상도 받지 못하고 있는 행위들에 대한 새로운 수가 신설 부분도 지속적으로 노력할 것입니다. 또한, 5a-RIs 약물의 무분별한 오남용에 제한을 두기 위한 급여 기준 신설과 같이 타과에서 반발이 크지만 타과에 침범 당한 비뇨기과 영역을 회복하기 위한 정당한 노력도 병행 할 것입니다.
이런 일들의 경우 전혀 의견 반영이 되지 않는 경우도 많고, 합의는 이루어졌으나 고시까지 생각보다 많은 시간이 소요되는 경우도 많습니다. 하지만, 이런 노력들로 체외충격파쇄석술 적응증에 방광결석 포함이나 진통제 문항에서 마약성 단어의 삭제, 비뇨기과 부수술 50%인정에서 70% 인정으로 개선 등과 같은 작지만 나름 의미 있는 결과물도 얻었습니다. 올해도 보험위에서는 비뇨기과의 어려운 현실을 개선하기 위한 위의 노력들을 지속해 나갈 것이며 회원들이 많은 협조와 관심 그리고 격려를 부탁드립니다.
선천성질환에 의한 신경인성 방광 환자의 CIC catheter (1회용 포함) 요양비 보험급여 혜택 안내
(자가도뇨 소모성재료 요양비의 보험급여, 2013년 7월 1일부터 시행중)
(2016. 01.)
선천성 질환에 의한 신경인성 방광환자 중 CIC를 하고 환자들은 CIC catheter 구입 요양 비용을 보험급여 혜택을 볼 수가 있습니다. 여러 가지 장점이 많은 1회용 CIC catheter 도 포함됩니다. 즉 진단 후 처방전을 비뇨기과 전문의가 발행하면 구입 비용을 건보 공단을 통해 신청하고 혜택을 볼 수 있습니다. 이미 2013년 7월 1일부터 시행중이나 잘 모르시는 회원들이 있는 것 같아 재차 안내 드립니다.
아울러 선천성 질환이 아닌 다른 원인에 의한 성인 신경인성 방광 환자들에게도 1회용 CIC catheter까지 확대 적용 해 줄것을 본학회 보험위원회에서는 지속적으로 건의 및 추진 중임을 알려 드립니다.
- 현행 제도의 자세한 내용은 아래와 같습니다.
- 제7조(처방전) ① 요양비를 지급받으려는 사람이 규칙 제23조제3항에 따라 공단에 제출하여야 하는 처방전은 요양비 지급 대상별로 다음 각 호와 같다.
- 4. 자가도뇨 소모성 재료: 비뇨기과전문의가 발행한 별지 제2호서식의 처방전
- ② 제1항 각 호의 처방전은 해당 처방전으로 요양비를 받을 수 있는 처방기간(제1항제1호의 처방전의 경우에는 처방일수를 말한다)이 기재된 것이어야 한다. 이 경우 그 기간은 처방전별로 다음 각 호와 같다.
- 3. 제1항제3호·제4호의 처방전: 90일 이내. 다만, 제1형 당뇨병에 대한 요양비와 관련한 제1항제3호의 처방전을 발행하는 전문의가 필요하다고 인정하는 경우에는 처방기간을 180일 이내로 한다.
- 제8조(요양비 지급기준 등) 규칙 제23조제1항 각 호에 해당하는 요양비의 지급대상자 및 지급기준은 각각 별표 5 및 별표 6과 같다.
- [별표 5]
- 요양비 지급 대상자(제 8조 관련)
| 구 분 | 대상자 | |||||||||||||||||||||||||||||||||
|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|
| 자가도뇨 소모성재료 | 1. 다음 각 목 모두에 해당하는 것으로 진단된 선천성 신경인성 방광환자로서 별지 제4호서식에 따라 공단에 신청하여 등록된 사람
가. 다음 상병 중 어느 하나에 해당하는 사람
나. 요류역학검사 결과 다음의 어느 하나 이상에 해당하는 사람 1) 무반사 방광(Areflexic bladder) 2) 배뇨근 저활동성(Detrusor underactivity) 3) 기능이상성 배뇨(Dysfunctional voiding) 4) 배뇨근-외조임근 협동장애(Detrusor external-sphincter dyssynergia) 5) 배뇨근 과활동성 및 수축력 저하(Detrusor hyper-reflexia and impaired contractility) |
- 요양비의 보험급여 기준 및 방법 [별지 제2호 서식] 자가도뇨 소모성 재료 처방전
| [ ] 재발급 | |||||||
| 수진자 | 건강보험증번호 | 주민(외국인)등록번호 | |||||
| 성명 | 전화번호 (자택)
(휴대전화) | ||||||
| 진료과목 | 상병명 | 상병코드 | |||||
| 처방 및 지시사항 | |||||||
| 1일 처방개수 | 총 처방기간 | 총계 | 비고 | ||||
| 처방전
사용기간 |
교부일로부터 ( )일간 | ※ 사용기간 내에 구입제출하여야 합니다. | |||||
| 년 월 일
요양기관명(기호) : ( ) (요양기관 직인) 담당의사성명(면허번호) : ( 제 호 ) 전문과목(전문의 자격번호) : ( 제 호 ) (서명 또는 인) | |||||||
| 유 의 사 항 | |||||||
| 1. 처방전 발급비용은 진찰료에 포함되어 별도 부담하지 않습니다.
2. 의사의 처방 및 지시에 따라 사용해 주십시오. 3. 처방전은 반드시 비뇨기과 전문의가 발행하여야 합니다. 4. 총 처방일수는 최대 90일을 넘지 못합니다. 5. 교부일 이내에 환자가 처방전을 분실한 경우 “재발급”에 [✔] 표시한 후 재발행하면 됩니다. 6. 주민(외국인)등록번호란에 외국인의 경우 외국인 등록번호, 재외국민은 국내거소신고번호를 적습니다. 7. 처방전 발행의사는 환자의 배뇨일지 등 환자의 상태를 확인하여 자가도뇨 소모성 재료를 처방할 수 있습니다 | |||||||
210 mm×297 mm (일반용지 60 g/m2 (재활용품))
■요양비의 보험급여 기준 및 방법 [별지 제4호서식]
건강보험 자가도뇨 소모성 재료 급여대상자 등록 신청서
신ㆍ구 조문대비표
| 현 행 | 개 정 안 |
|---|---|
| 제5조(자가도뇨 소모성재료 등) ① 규칙 제23조제1항 제5호에 따른 선천성 신경인성 방광환자는 별표 3의 자가도뇨 소모성재료의 세부인정기준 제1호 각 목에 해당하는 것으로 진단받은 환자로서 공단에 등록한 사람을 말한다. | 제5조(자가도뇨 소모성 재료 등) <삭 제> |
| ② 규칙 제23조제1항제5호에 따른 자가도뇨에 사용되는 소모성재료는 「의료기기법」 관련 규정에 따라 식품의약품안전처장의 허가를 받은 품목인 도뇨 카테타를 말한다. | ① -------------------------------------------------- 소모성 재료(이하 “자가도뇨 소모성 재료”라 한다)---- ----------------------------------------------------- ------------------------------------. |
| ③ 선천성 신경인성 방광환자에게 자가도뇨에 사용되는 소모성재료를 판매하는 의료기기판매업소 등이 규 칙 제23조제2항제5호에 따라 공단에 등록하는 기준은 별표 2의3과 같다. | ② ---------------------------- 자가도뇨 소모성 재료--------------------------------------------------- ----------------------------------------------- 별표 4와 ----. |
| 제7조(요양비의 적용기준 및 방법) 요양비의 적용기준 및 방법에 관한 세부사항은 별표 3과 같다. | 제7조(처방전) ① 요양비를 지급받으려는 사람이 규칙 제23조제3항에 따라 공단에 제출하여야 하는 처방전은 요양비 지급 대상별로 다음 각 호와 같다.
4. 자가도뇨 소모성 재료: 비뇨기과전문의가 발행한 별지 제2호서식의 처방전 ② 제1항 각 호의 처방전은 해당 처방전으로 요양비를 받을 수 있는 처방기간(제1항제1호의 처방전의 경우에는 처방일수를 말한다)이 기재된 것이어야 한다. 이 경 우 그 기간은 처방전별로 다음 각 호와 같다. 3. 제1항제3호·제4호의 처방전: 90일 이내. 다만, 제1형 당뇨병에 대한 요양비와 관련한 제1항제3호의 처방전을 발행하는 전문의가 필요하다고 인정하는 경우에는 처방기간을 180일 이내로 한다. |
체외충격파쇄석술 관련 급여기준 개정 고시 안내
(2016. 02.)
신장과 하부 요관에 동시에 결석이 있는 경우에 체외충격파 쇄석술을 동시 시행하는 경우, 그리고 체 외충격파쇄석술과 내시경하 수술 또는 관혈적 수술을 병행 치료 하는 경우에 그간 심사 기준이 애매모 호 하여 시행 순서에 따라 혹은 쇄석술 후 결석의 변화 유무에 따라서 빈번하고 불분명한 삭감이 발생 하였습니다. 이와 관련된 급여 기준이 다음과 같이 최근 다음과 같이 변경되어 고시 되어 안내드리오니, 참고하여주시기 바랍니다.
- 「요양급여의 적용기준 및 방법에 관한 세부 사항」(보건복지부 고시 제2016-30호, 2016. 2. 24) 중 체외충격파쇄석술(Extracorporal Shock Wave Lithotripsy, ESWL)의 수기료 산정방법 개정 내용
- [주요 개정 내용]
- 1. 동측 신장과 뇨관에 결석이 각각 있는 경우의 체외충격파쇄석술 진료수가 산정방법은 하부(뇨관)에 대한 쇄석술을 먼저 시행하여 배출구를 만들어 준 후 상부(신장)에 대한 쇄석술을 시행함이 원칙이므로, 신장과 뇨관은 별개의 시술행위로 보아 같은 날에 쇄석술을 실시하더라도 각각의 소정금액을 산정함.
- 2. 장경 2.5 cm 이상 결석과 다발성 결석이 산재되어 있어 큰 결석부터 체외충격파쇄석술을 여러번 시술하는 경우, 쇄석술의 재실시 여부는 결석의 크기, 성분, 갯수 등에 의해 복합적으로 결정되는 것이므로 결석의 크기가 2.5 cm 이상이거나 다발성 결석으로 합친 장경의 크기가 2.5 cm이상이더라도 자350 ‘주1’에 의한 소정금액만을 산정함.
- (* 아직은 크기가 크거나 다발성이라도 동측 신장 결석인 경우에는 단일 결석으로만 인정함. 이 부분은 보험위원회에서 현재 수정 건의안을 제출한 상태이나 아직 개정되지는 않았습니다.)
- 3. 체외충격파쇄석술을 시행한 후 결석이 배출되지 않아 내시경하수술 또는 관혈적수술을 병용한 경우에 수가산정방법은 다음과 같이 함
- - 다 음-
- 가. 체외충격파쇄석술을 3회 이내로 실시한 경우에는 내시경하수술 또는 관혈적수술의 소정점수와 체외충격파쇄석술 1회부터 3회까지 소정점수의 50%로 산정함.
- (* 이전에는 위치나 크기 변화가 있어야만 50% 인정되었으나 이 기준이 삭제되었습니다.)
- 나. 체외충격파쇄석술을 3회 초과하여 실시한 경우에는 내시경하수술 또는 관혈적수술의 소정점수와 체외충격파쇄석술 1회부터 3회까지 소정점수의 50%로 산정하며, 4회~10회까지의 체외충격파쇄석술은 산정하지 아니하고, 체외충격파쇄석술에 소요된 Electrode재료와 내시경하수술 또는 관혈적수술의 소정점수만을 산정함.
- (* 이전에는 4회 이상 시 모든 ESWL 수가가 삭감되었으나 3회까지는 50% 인정받게 되었습니다.
- 이 부분은 현재 횟수에 상관 없이 모두 인정되도록 개정안을 제출한 상태이나 아직 개정되지는 않았습니다. 또한 장기적으로 50% 산정이 아닌 100% 산정 가능하도록 보험위원회에서는 지속적으로 건의할 예정입니다.)
- 4. 내시경하수술 또는 관혈적수술을 시행하였으나 일부 제거되지 아니한 결석이 있어 체외충격파쇄석술을 실시한 경우 날짜를 달리하여 체외충격파쇄석술(ESWL)을 시행시 수기료는 내시경하 수술 또는 관혈적수술의 소정금액과 자350 체외충격파쇄석술의 50%를 산정함.
- (* 이 부분도 향후 장기적으로 50% 산정이 아닌 100% 산정 가능하도록 지속적으로 건의할 예정입니다.)
경요도 수술 전 시행한 요도확장술 (Urethral dilation, 자-364, R3641) 수가에 대한 안내
(2016. 02.)
경요도를 통한 다양한 수술 전에 요도협착이 발견되어 요도확장술을 먼저 시행 후 수술을 진행하는 경우가 많이 발생됩니다. 이런 경우 요도협착과 같은 부진단명 추가 및 요도확장술 (Urethral dilation, 자-364, R3641)을 처치로서 청구하면 전액 비용 인정되는 것이 당연합니다. 하지만, 최근 요도확장술을 동일 절개 하에 진행된 2가지 수술 중 부수술로 해석하여 50% (종합병원 및 상급종합병원의 경우 70%)만 산정 및 일부 삭감이 되는 경우가 발생되는 것으로 보험위원회에서 인지 하게 되었습니다.
부수술과 관련된 국민건강보험요양급여의 기준에 관한 규칙은 다음과 같습니다. (제1편 제2부 제9장 처치 및 수술료 등의 산정지침 6항)
⑹ 동일 피부 절개 하에 2가지 이상 수술을 동시에 시술한 경우 주된 수술은 소정점수에 의하여 산정하고, 제2의 수술부터는 해당 수술 소정점수의 50%(산정코드 세 번째 자리에 1로 기재), 상급종합병원·종합병원은 해당 수술 소정점수의 70%(산정코드 세 번째 자리에 4로 기재)를 산정한다.
다만, 주된 수술 시에 부수적으로 동시에 실시하는 수술의 경우에는 주된 수술의 소정점수만 산정한다.
상기 6항은 기본적으로 동시에 시행되는 수술에 대한 내용으로 처치에도 적용되는 내용은 아닙니다.
이에 대해 심평원 측에 이의제기 및 내부 협의를 통해 상기와 같은 문제가 발생되지 않도록 협의하였고 즉 요도확장술 처치료 100% 인정 받을수 있게 협의 하였습니다. 따라서 이후 동일한 문제가 발생되는 경우 학회 홈페이지 정회원 게시판 및 메일 등을 통하여 알려주시기 바랍니다.
하지만, 요도협착이 너무 심하여 요도확장술이 아닌 Visual Internal Urethrotomy에 해당되는 요도 절개술 (자-366, R3665)을 청구한 경우에는 부수술에 해당되므로 소정점수에서 병원의 경우 50% (종합병원 및 상급종합병원의 경우 70%)만 산정되게 됩니다.
기본진료료 부당청구 사례에 대한 안내
(2016. 02.)
2016년 1월 건강보험심사평가원에서 현지 조사 결과에서 확인된 “기본진료료 부당청구 사례”에 대해 알려온 바 진료 시에 참고하여 부당청구에 의한 삭감이 발생되지 않도록 주의하시기 바랍니다.
- 건강보험 행위 급여ㆍ비급여목록표 및 급여 상대가치점수」제1편 제2부 제1장 기본진료료 [산정지침]
- 1. 진찰료 ‘가’에 의거, 진찰료는 외래에서 환자를 진찰한 경우에 산정하여야 함.
| <사 례> | 진찰 행위 없이 진찰료 부당청구 |
|---|---|
| Y의원의 ‘좌골신경통을 동반한 요통, 요추부(M5446)’ 상병으로 진료받은수진자 강○○의 경우, 2012년 7월 18일 내원하여 진료 받은 것으로 진찰료를청구하였으나 실제로는 의사의 진찰(면담)행위 없이 요추 MRI만 촬영하고 진찰료를 요양급여비용으로 부당 청구함. | |
위의 사례에서 알 수 있는 것처럼 외래에서 간혹 환자와 대면 없이 약처방이나 검사를 처방하는 경우 환자가 내원하였다고 하더라도 원칙적으로는 진찰료 청구가 문제될 수 있으므로 잠깐이라도 환자를 대면 후 의무기록을 작성해야 합니다.
비뇨기과 회원의 경우에 큰 해당 사항은 없겠지만, 영유아 건강검진의 경우에는 다음과 같이 초진(또는 재진) 진찰료의 50%만 산정하도록 규정하고 있으므로 참고하시기 바랍니다.
- ◦ 건강검진 실시 당일 진료 시 진찰료 산정방법(보건복지부 고시 제2012-153호, 2012.11.27.), 「국민건강보험법」 제52조에 의거, 영유아 건강검진 당일에 건강검진과는 별도로, 질환에 대한 진찰이 이루어져 진찰 이외에 의사의 처방이 발생한 경우 해당 진찰료는 「건강보험 행위 급여ㆍ비급여목록표 및 급여 상대가치점수」제1편 제2부 제1장 기본진료료[산정지침] 1. 진찰료 ‘가’에 의거 초진(또는 재진) 진찰료의 50%를 산정하여야 함.
| <사 례> | 건강검진 시 진찰료 부당청구 |
|---|---|
| K의원의 ‘상세불명의 철결핍빈혈(D509)’등 상병으로 2013년 3월 7일 내원하여 진료 받은 것으로 청구한 수진자 윤○○의 경우, 실제로는 영유아건강검진 시 질환에 대한 진찰을 하였으나, 국민건강보험공단‘영유아 건강검진 결과통보서’에 검진 일을 2013년 3월 6일로 작성ㆍ통보하고 건강보험심사평가원에 재진진찰료100%를 부당 청구함 | |